

Eine Reise durch die Physiologie - Wie der Körper des Menschen funktioniert

Respirationssystem
und Atemgastransport

 Funktionelle Atemuntersuchung
Funktionelle Atemuntersuchung
© H. Hinghofer-Szalkay
 Bradypnoe: βραδύς = langsam, πνοή = Atem
Bradypnoe: βραδύς = langsam, πνοή = Atem
Plethysmograpie: πληθυς = Menge, Fülle, γραφή = Schrift, Aufzeichnung
Spirometrie: spirare = hauchen, atmen, μέτρον = Maß
Tachypnoe: ταχύς = rasch, πνοή = Atem
Tiffeneau-Test: Robert Tiffeneau
Zu den einfachsten Tests der Lungenfunktion gehört das Ausblasen einer Kerze. Der dazu erforderliche Luftstrom entspricht einem peak flow der Exspiration (normalerweise an die 10 l/s), der pneumotachografisch erfasst werden kann (Spirometer). Die Spirometrie erlaubt die Messung sowohl statischer (Atemvolumina) als auch dynamischer Größen (Sekundenstoßtest, Atemgrenzwert u.a.).
Ein Strömungshindernis erhöht die Resistance der Atemwege und senkt den peak flow (obstruktive Störung); es verringert auch den Tiffeneau- und den Atemgrenzwert.
Spirometer erlauben die Messung von Atemvolumina und "Kapazitäten" (Summe mehrerer Volumina). Man unterscheidet das Residualvolumen (bleibt immer in der Lunge und kann daher nur indirekt - mittels Indikatorverdünnung - ermittelt werden), das exspiratorische Reservevolumen (forcierte Ausatmung), Atemzugvolumen (tidal volume) und inspiratorische Reservevolumen (zusätzliche maximale Einatmung).
Die funktionelle Residualkapazität ist das Luftvolumen in der Lunge im entspannten ausgeatmeten Zustand, die Totalkapazität der Lungeninhalt bei maximaler Einatmungsposition. Einengungen der Lungenbeweglichkeit (restriktive Störungen) reduzieren die entsprechenden Lungenvolumina. Die Sollwerte sind abhängig von Körperoberfläche, Alter und Geschlecht.
Wichtige Kennwerte sind der Strömungswiderstand (Resistance) und die
Dehnbarkeit (Compliance) von Thorax und Lunge. Dazu registriert man
entsprechende physikalische Werte (Resistance: Druckdifferenz /
Strömung, Compliance: Volumenänderung / Druckänderung). Mittels
Ganzkörperplethysmografen kann man den Druckverlauf in den Alveolen
ermitteln, eine Ösophagussonde erlaubt die Erfassung des Druckverlaufs
in Thoraxraum (Pleuraspalt). Für die Lungencompliance
ist der Unterschied zwischen intrapulmonalem (innen) und intrapleuralem
Druck (für die Lunge "außen"), für die Thoraxcompliance derjenige zwischen Außendruck
und intrapleuralem Druck maßgeblich.
|
Einfachste Tests  Spirometrie
Spirometrie  Tiffeneau-Test
Tiffeneau-Test  Bestimmung von FRC und Residualvolumen
Bestimmung von FRC und Residualvolumen  Atemwegwiderstand (Resistance)
Atemwegwiderstand (Resistance)  Ganzkörperplethysmographie, Compliance
Ganzkörperplethysmographie, Compliance  Normwerttabelle
Normwerttabelle
 Core messages
Core messages
Die Untersuchung beginnt mit sorgfältiger Beobachtung der Person
Die
Untersuchung des Respirationssystems beginnt mit der Anamnese (Luftnot?
Husten? etc), einfachen Untersuchungen und klinischen Tests.
Aufwändigere oder invasive Methoden (wie bildgebende Verfahren,
Endoskopie, Biopsie, Herzkatheteruntersuchung) sind nur dann
notwendig, wenn eine gezielte Beurteilung mit einfachen Methoden nicht möglich ist.
 Die Atemfrequenz (wie viele Atemzüge erfolgen in
einer Minute?) kann über Beobachtung, Registrierung der Atembewegungen (Pneumographie, z.B. durch Impedanzmessung)
oder Aufzeichnung des Luftstroms (Spirometrie) gemessen werden. Referenzwertbereiche
hängen von mehreren physiologischen Zustandsgrößen ab, vor allem
Die Atemfrequenz (wie viele Atemzüge erfolgen in
einer Minute?) kann über Beobachtung, Registrierung der Atembewegungen (Pneumographie, z.B. durch Impedanzmessung)
oder Aufzeichnung des Luftstroms (Spirometrie) gemessen werden. Referenzwertbereiche
hängen von mehreren physiologischen Zustandsgrößen ab, vor allem
 Alter (Ruhe-Atemfrequenz: Neugeborene ~50 Atemzüge/min, Kinder im Vorschulalter ~20/min, Erwachsene ~12/min) und
Alter (Ruhe-Atemfrequenz: Neugeborene ~50 Atemzüge/min, Kinder im Vorschulalter ~20/min, Erwachsene ~12/min) und
 Belastungsgrad (sowohl Frequenz als auch Atemtiefe nehmen zu, um die alveoläre Ventilation bis ~20fach zu erhöhen).
Belastungsgrad (sowohl Frequenz als auch Atemtiefe nehmen zu, um die alveoläre Ventilation bis ~20fach zu erhöhen).
 Bei Schwangeren steigt die Atemfrequenz um ~15% bis etwa zur 24. Gestationswoche.
Bei Schwangeren steigt die Atemfrequenz um ~15% bis etwa zur 24. Gestationswoche.
 Beim Orgasmus nimmt die Atemfrequenz bis auf ~40/min zu.
Beim Orgasmus nimmt die Atemfrequenz bis auf ~40/min zu.
Lungenfunktionstests: Zu den einfachsten Überprüfungen des Respirationssystems
gehört der "Kerzen-Ausblastest". Bei Einengung der Atemwege (z.B.
asthma bronchiale) nimmt der Widerstand für die Luftströmung zu und die
Fähigkeit zum erfolgreichen Ausblasen einer Kerze ab. Auch mit
zunehmendem Alter sinkt die maximal mögliche Luftströmung, was bei
diesem Test deutlich zum Vorschein kommen kann.
Auskultation kann wichtige Hinweise geben: Atemgeräusche (normal: "vesikulär"; pathologisch: abgeschwächt (z.B. Pneumothorax), "bronchial" ("Kompressionsatmen", Pneumonie).
 Weiter führen funktionelle Untersuchungen (pulmonary function tests,
PFTs). Diese prüfen verschiedene Aspekte der Physiologie der Atmung
(Große und kleine Luftwege, Alveolen, Lungengefäße, respiratorische
Muskulatur). Im Zentrum solcher Untersuchungen stehen Geräte, welche
Atemvolumina (Vitalographie) oder Strömungen (Pneumotachographie)
erfassen können.
Weiter führen funktionelle Untersuchungen (pulmonary function tests,
PFTs). Diese prüfen verschiedene Aspekte der Physiologie der Atmung
(Große und kleine Luftwege, Alveolen, Lungengefäße, respiratorische
Muskulatur). Im Zentrum solcher Untersuchungen stehen Geräte, welche
Atemvolumina (Vitalographie) oder Strömungen (Pneumotachographie)
erfassen können.
Spirometrie
 Spirometrie (Spirographie) ist die Messung von Atemvolumina
(statische Spirometrie) bzw. Luftströmungswerten (dynamische
Spirometrie), die einer direkten Messung zugänglich sind (also das Residualvolumen nicht beinhalten).
Spirometrie (Spirographie) ist die Messung von Atemvolumina
(statische Spirometrie) bzw. Luftströmungswerten (dynamische
Spirometrie), die einer direkten Messung zugänglich sind (also das Residualvolumen nicht beinhalten).

 Abbildung: Einfache Spirometrie
Abbildung: Einfache Spirometrie
Nach einer Vorlage in Boron / Boulpaep: Concise Medical Physiology, Elsevier 2021
Oben: Die klassiche Methode
wird kaum noch verwendet, ist aber besonders leicht nachvollziehbar.
Der Zylinder des Spirometers ist mit Luft gefüllt und "schwebt" -
mittels Gegengewicht austariert und daher praktisch widerstandsfrei -
in einem mit Wasser gefüllten Behälter. Seine durch Ein- und Ausatmung
bedingten Bewegungen werden auf einer Registriertrommel aufgezeichtet.
Die Verbindung von Proband(in) zum Spirometer ist luftdicht.
Unten: Atemvolumina grün, Kapazitäten blau dargestellt.
IRV = inspiratorisches Reservevolumen (1,9-2,5 l)
TV = Atemzugvolumen (tidal volume, 0,4-0,6 l)
ERV = exspiratorisches Reservevolumen (1,1-1,5 l)
RV = Residualvolumen (1,5-1,9 l)
TLC = Totalkapazität (4,9-6,4 l)
IC = inspiratorische Kapazität (2,3-3,0 l)
FRC = funktionelle Residualkapazität (2,6-3,4 l)
VC = Vitalkapazität (3,4-4,5 l)
FEV1 = forced expiration volume (1 s)

Je nach Konstruktionstyp werden Atemvolumina direkt mit einer in Wasser mittels eines in Wasser gelagerten
Schwimmkörpers, aus dem über einen Schlauch geatmet wird ( Abbildung), oder indirekt
über Integration von Strömungskurven bestimmt, die mittels
Pneumotachometer (Druckdifferenz), Turbine (Umdrehungszahl) oder
Ultraschall (Doppler) aufgezeichnet werden.
Abbildung), oder indirekt
über Integration von Strömungskurven bestimmt, die mittels
Pneumotachometer (Druckdifferenz), Turbine (Umdrehungszahl) oder
Ultraschall (Doppler) aufgezeichnet werden.
 Ein Pneumotachometer (Pneumotachograph)
ist ein Zwischenstück im Atmungssystem, das einen Fließwiderstand
beinhaltet und den Druck vor und hinter dem Widerstand misst (Strömung = Druckgradient / Widerstand).
Ein Pneumotachometer (Pneumotachograph)
ist ein Zwischenstück im Atmungssystem, das einen Fließwiderstand
beinhaltet und den Druck vor und hinter dem Widerstand misst (Strömung = Druckgradient / Widerstand).
Mit einem Spirometer können alle atembaren Volumina ermittelt werden:

Atemzugvolumen V
T (normale Atemtiefe)

Vitalkapazität (IRV+V
T+ERV) und inspiratorische Reservekapazität (V
T + IRV)

Reservevolumina
(inspiratorisch IRV, exspiratorisch ERV)
Atemzeitvolumen: Dies ist die pro Zeiteinheit geatmete (üblicherweise exspirierte) Luftmenge.

Zur Bestimmung des
Totraumvolumens s.
dort

Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich, da einerseits Gase
in den Körper aufgenommen (Sauerstoff!), andererseits von ihm abgegeben
werden (Kohlendioxid, Wasserdampf). Weiters unterscheiden sich die
physikalischen Randbedingungen, die sich auf das gemessene Volumen
auswirken - ATPS = wasserdampfgesättigte Einatemluft, STPD = Körperbedingungen,

s.
dort).
Das Atemminutenvolumen (l/min) ergibt sich als
mittleres Atemzugvolumen (bei Ruheatmung etwa 0,6 Liter) mal
Atemfrequenz (bei Ruheatmung 12-16 Atemzüge / Minute). Beispielsweise
ergibt sich bei 0,6 (l) mal 12 (/min) ein Atemminutenvolumen von 7,2
l/min. In dieser Zeit werden ~0,3 Liter Sauerstoff verbraucht; der pO2 in der Ausatemluft ist geringer (~16 kPa) als in der Einatemluft (bei 100 kPa Luftdruck 21 kPa).
 In diesem Beispiel ergibt sich: Exspirationsluft 16, Inspirationsluft
21 Vol-% Sauerstoff, Differenz 5 Vol-%; 5% von 7,2 Liter = 0,36 l
Sauerstoff / Minute.
In diesem Beispiel ergibt sich: Exspirationsluft 16, Inspirationsluft
21 Vol-% Sauerstoff, Differenz 5 Vol-%; 5% von 7,2 Liter = 0,36 l
Sauerstoff / Minute.

 Abbildung: Sekundenstoßtest: Exspirogramme
Abbildung: Sekundenstoßtest: Exspirogramme
Links: Gesunde Testperson (1-Sekunden-Wert FEV1 rot, Vitalkapazität VC blau markiert). FEV1 beträgt normalerweise >75% von VC
Mitte: Obstruktive Ventilationsstörung - Abnahme des 1-Sekunden-Wertes, VC (hier reduziert) wird verzögert erreicht
Rechts: Restriktive Ventilationsstörung - VC erniedrigt

 Der peak exspiratory flow ist der maximale Strömungswert bei forcierter Ausatmung. Sein
Referenzwert ist bei Männern größer als bei Frauen und altersabhängig
(höchste Werte zwischen dem 30. und 40. Lebensjahr).
Der peak exspiratory flow ist der maximale Strömungswert bei forcierter Ausatmung. Sein
Referenzwert ist bei Männern größer als bei Frauen und altersabhängig
(höchste Werte zwischen dem 30. und 40. Lebensjahr).
 Peak
Peak (exspiratory)
flow (4. Dekade)
Männer 600-670 l/s, Frauen 420-460 l/min
 Der Atemgrenzwert (AGW, maximum voluntary ventilation MVV) gibt die mechanische Leistungsfähigkeit
des Lungen-Thorax-Systems an: Man bestimmt, wie viel Luft pro Minute
geatmet werden kann.
Der Atemgrenzwert (AGW, maximum voluntary ventilation MVV) gibt die mechanische Leistungsfähigkeit
des Lungen-Thorax-Systems an: Man bestimmt, wie viel Luft pro Minute
geatmet werden kann.
Dabei wird nur 15 oder 20 Sekunden
getestet und der Wert auf eine Minute hochgerechnet, denn durch die hyperventilationsbedingte
Hypokapnie würden sich die Gehirngefäße rasch verengen, Schwindelgefühl
und Bewusstlosigkeit auftreten.
 AGW
AGW (Atemgrenzwert)
>100 l/min (Männer 120-170 l/min, Frauen 100-150 l/min)
 Indirekter Atemgrenzwert: Man kann den Atemgrenzwert auch aus der
Vitalkapazität (VC) berechnen, vorausgesetzt, es liegt keine
Ventilationsstörung vor. Es gilt dann: Indirekter AGW = 30 x VC.
Indirekter Atemgrenzwert: Man kann den Atemgrenzwert auch aus der
Vitalkapazität (VC) berechnen, vorausgesetzt, es liegt keine
Ventilationsstörung vor. Es gilt dann: Indirekter AGW = 30 x VC.
 z.B. VC = 5 l, indirekter AGW = 150 l/min
z.B. VC = 5 l, indirekter AGW = 150 l/min
Das Atemzeitvolumen kann sich bei körperlicher Belastung
bis um einen Faktor 10-20 zunehmen. Bei körperlicher Ausbelastung
erwachsener Personen sprechen Werte unter 120 l/min für erhöhten
Atemwegwiderstand.
Das Atemzeitvolumen steigt bei körperlicher Belastung bis zu 20-fach an
|


Abbildung: Strömungs-Volumen-Kurve bei einer forcierten Ausatmung
Normaler Atemwegwiderstand (rote Kurve), schweres Asthma bronchiale (blaue Kurve).
Proband atmet maximal ein (Lunge beinhaltet Totalkapazität) und dann
die gesamte Vitalkapazität so schnell wie möglich aus (Lunge beinhaltet
Residualvolumen).
Der höchste erreichte Strömungswert heißt peak exspiratory flow (rate) PEV(R); hier bei einer gesunden Testperson knapp 8 l/s, bei der
Person mit obstruktiver Ventilationsstörung <6 l/s

Spezielle
Spirometer zeichnen Fluss-Volumen-Diagramme auf
( Abbildung): Die exspiratorische Strömung nimmt bei forcierter
Ausatmung (Start bei Totalkapazität in der Lunge)
zunächst steil auf ~8-12 Liter pro Sekunde zu, um dann ziemlich linear
abzunehmen, bis die gesamte Vitalkapazität ausgeatmet ist
(Residualvolumen in der Lunge).
Abbildung): Die exspiratorische Strömung nimmt bei forcierter
Ausatmung (Start bei Totalkapazität in der Lunge)
zunächst steil auf ~8-12 Liter pro Sekunde zu, um dann ziemlich linear
abzunehmen, bis die gesamte Vitalkapazität ausgeatmet ist
(Residualvolumen in der Lunge).
Exspiratorische Sekundenkapazität (Tiffeneau-Test)
Dieser spirometrische Test (Sekundenstoßtest, Tiffeneau-Test  , FEV1-Wert:
forced exspiration volume, 1st second) misst die Vitalkapazität sowie die
Einsekundenkapazität. Man atmet
maximal ein und anschließend so stark und schnell wie möglich aus - normalerweise in der ersten Sekunde ca. 80% (über 70%) der
Vitalkapazität. Bei Erhöhung des Atemwegwiderstandes
(obstruktiver Ventilationsstörung) ist dieser Prozentsatz herabgesetzt.
, FEV1-Wert:
forced exspiration volume, 1st second) misst die Vitalkapazität sowie die
Einsekundenkapazität. Man atmet
maximal ein und anschließend so stark und schnell wie möglich aus - normalerweise in der ersten Sekunde ca. 80% (über 70%) der
Vitalkapazität. Bei Erhöhung des Atemwegwiderstandes
(obstruktiver Ventilationsstörung) ist dieser Prozentsatz herabgesetzt.
Vorgangsweise: Die Person atmet maximal ein; anschließend atmet sie so rasch und
stark wie möglich in das Spirometer aus. Das ausgeatmete Luftvolumen
wird als Funktion der Zeit (ab Beginn der Ausatmung) aufgezeichnet;
Resultat ist ein "forciertes Exspirogramm".
VC, FEV1, rFEV1: Die in das Spirometer geatmete Luftmenge entspricht der Vitalkapazität VC
(tiefste Inspiration bis maximale Exspiration). Bei restriktiven
Störungen ist die VC reduziert; sie kann auch bei obstruktiver Störung
verringert sein (Abbildung). Die in der ersten Sekunde ausgeatmete
Luftmenge ist die absolute Einsekundenkapazität (FEV1, ausgedrückt in Litern). Zur Vitalkapazität in Bezug gesetzt, erhält man die relative Einsekundenkapazität (rFEV1, ausgedrückt in %VC). Letztere wird üblicherweise als "Tiffeneau-Wert" (%) angegeben.
Die Einsekundenkapazität wird spirometrisch bestimmt und in % der Vitalkapazität (VC) angegeben (rFEV1)
Sie sollte mindestens 70-80% der VC betragen
|
 FEV1
FEV1 (Sekundenwert forcierte Exspiration)
>70% der Vitalkapazität

Das Ergebnis ist von der Mitarbeit der Probanden / Patienten abhängig

 Abbildung: Fluss-Volumen-Diagramm eines Tiffeneau-Tests
Abbildung: Fluss-Volumen-Diagramm eines Tiffeneau-Tests
Hier ist die Atemstromstärke als Funktion des geatmeten Luftvolumens
dargestellt.
Der Versuch beginnt mit normaler Atmung (Atemzugvolumen: kleine Schleife, dunkelgrün), anschließend erfolgt maximale Inspiration (hellgrün) und
dann forcierte Ausatmung.
Bei maximaler Inspiration (links, TLC) sind die elastischen
Rückstellkräfte der Lunge am höchsten, und die Fasern der
Exspirationsmuskeln sind optimal vorgedehnt. Deshalb ist die Ausatmung
intensiv, die maximale Atemstromstärke (PEF) rasch erreicht.
ERV = exspiratorisches Reservevolumen, IRV = inspiratorisches Reservevolumen, PEV = peak exspiratory flow, RV = Residualvolumen, TLC = Totalkapazität

 Abbildung).
Atemzugvolumen (VT), inspiratorisches und exspiratorisches
Reservevolumen (IRV, ERV) sind auf der Aszisse dargestellt.
Abbildung).
Atemzugvolumen (VT), inspiratorisches und exspiratorisches
Reservevolumen (IRV, ERV) sind auf der Aszisse dargestellt.
Die
maximale exspiratorische Strömung ist der peak exspiratory flow (PEV).
Obstruktive Störungen würden sich durch verringerte Strömung und
"deformierte" (eingedellte) exspiratorische Kurvenverläufe kennzeichnen.

 Abbildung: Fluss-Volumen-Diagramme
Abbildung: Fluss-Volumen-Diagramme
Nach einer Vorlage bei www.bozwell.co.uk/
Bei restriktiven Ventilationsstörungen (VS) sind peak exspiratory flow (PEF) und das Kurvenmuster weitgehend normal, das Atemvolumen ist reduziert.
Bei ostruktiven Ventilationsstörungen ist der PEF herabgesetzt, die Kurve erscheint konkav, das Volumen ist normal bis leicht reduziert

 Kennzeichnend für obstruktive Ventilationsstörungen - bei denen der Atemwegwiderstand erhöht ist - ist eine Reduktion der dynamischen Atemgrößen: Atemstoß / FEV1 (Tiffeneau), PEF, Einsekundenkapazität, Atemgrenzwert.
Kennzeichnend für obstruktive Ventilationsstörungen - bei denen der Atemwegwiderstand erhöht ist - ist eine Reduktion der dynamischen Atemgrößen: Atemstoß / FEV1 (Tiffeneau), PEF, Einsekundenkapazität, Atemgrenzwert.

 Bei restriktiven Ventilationsstörungen (verringerter Bewegungsspielraum der Lunge) ist die Vitalkapazität erniedrigt, dynamische Atemgrößen sind nicht beeinträchtigt.
Bei restriktiven Ventilationsstörungen (verringerter Bewegungsspielraum der Lunge) ist die Vitalkapazität erniedrigt, dynamische Atemgrößen sind nicht beeinträchtigt.
Sind sowohl Vitalkapazität als auch Sekundenkapazität reduziert, liegt eine kombinierte Ventilationsstörung vor.
Erhöhter Atemwegwiderstand (obstruktive Ventilationsstörung) verflacht den Verlauf der Fluss-Volumen-Kurve
Restriktive Ventilationsstörungen reduzieren die Vitalkapazität
|
Die Atemfrequenz bei körperlicher Ruhe beträgt 12-20 pro Minute.
Tachypnoe ist eine beschleunigte (>20/min), Bradypnoe eine
verlangsamte Atmung (<12/min)  . Tachypnoe ist bei körperlicher
Belastung, Bradypnoe im Tiefschlaf physiologisch.
. Tachypnoe ist bei körperlicher
Belastung, Bradypnoe im Tiefschlaf physiologisch.
Bestimmung von FRC und Residualvolumen
 Die funktionelle Residualkapazität (FRC - die Luftmenge, die sich bei ruhiger Ausatemlage in der Lunge befindet) kann über mehrere methodische Zugänge bestimmt werden:
Die funktionelle Residualkapazität (FRC - die Luftmenge, die sich bei ruhiger Ausatemlage in der Lunge befindet) kann über mehrere methodische Zugänge bestimmt werden:
Ein
Indikator (in diesem Fall Heliumgas) wird in einen
Atembeutel gemischt und seine Konzentration (Partialdruck) bestimmt ( Abbildung).
Abbildung).
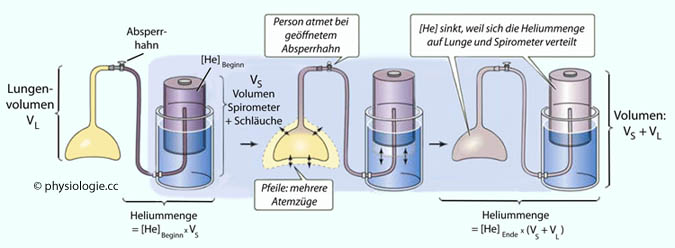
 Abbildung: Heliumdilution - Methode zur Bestimmung des Lungenvolumens (FRC bzw. VL)
Abbildung: Heliumdilution - Methode zur Bestimmung des Lungenvolumens (FRC bzw. VL)
Nach einer Vorlage in Boron / Boulpaep: Concise Medical Physiology, Elsevier 2021
Das Prinzip: Menge = Volumen x Konzentration.
Eine definierte Menge Helium verteilt sich zuerst nur im
Spirometersystem (Volumen: Vs), nach etwa 2 Minuten Atmung aus dem
System (gründliche Durchmischung) gleichmäßig in Vs + VL

VS = Volumen des Atembeutels,
VL = Lungenvolumen (FRC), c1 = anfängliche Heliumkonzentration (Atembeutel), c2 = stabile Endkonzentration (sowohl im Atembeutel als auch in der Lunge in Ausatemlage, also FRC = VL).
Man geht davon aus, dass das Helium in der Beobachtungsperiode im System verbleibt, seine Menge (M) hier konstant ist: M = c.V.
Dann ist c1 x VS = c2 x (VS + VL). Je geringer die
Heliumkonzentration, desto größer das Verteilungsvolumen.
 Stickstoff-Auswaschmethode
Stickstoff-Auswaschmethode
79% der eingeatmeten Luft besteht aus Stickstoff, und da sein Partialdruck (pN2) im Blut gleich groß ist wie in der Luft (N2-Sättigung),
gibt es auch keinen Netto-Austasuch, d.h. seine Menge in der Atemluft
bleibt konstant. Also eignet sich auch Stickstoff als Indikatorstoff.
Ziel des Experiments ist die Bestimmung des Lungenvolumens (V) im
ausgeatmeten Zustand (FRC). Kennt man die
Menge M des in der Lunge vorhandenen Stickstoffs und bestimmt die
Stickstoffkonzentration cN2, ist das Volumen leicht errechenbar, denn Konzentration = Menge / Volumen, und M = V x cN2. Es geht also um die Frage: Wieviel N2 befindet sich in der Luft der FRC?
Vorgangsweise: Zuerst atmet die
Person Umgebungsluft. Dann wird der Luftzustrom in die Lunge auf reinen
Sauerstoff umgeschaltet und die ausgeatmete Luft in einem Atembeutel
gesammelt. Nun ersetzt Sauerstoff
allmählich den Stickstoff in der Lunge. Die Atmung wird für 5-7 Minuten
fortgesetzt, bis sich kein N2 mehr in der Lunge befindet.
In der während dieser Auswaschzeit im Atembeutel gesammtelten
Exspirationsluft wird anschließend die Stickstoffmenge bestimmt (s.
Fragestellung): Aus (in diesem Fall leicht messbarem) [V] (des Beutels)
und (in der Luft des Beutels gemessenem) [cN2] - wiederum nach dem Prinzip M = V x c.
Dann wird [M] in die Gleichung M = V x cN2 eingesetzt und die funktionelle Residualkapazität errechnet nach V (FRC) = M / cN2.
 Ganzkörperplethysmographie
Ganzkörperplethysmographie 
s. weiter
unten.
 Das
Residualvolumen errechnet man dann aus FRC - ERV; es erhöht sich bei
restriktiven Ventilationsstörungen und mit zunehmendem Alter.
Das
Residualvolumen errechnet man dann aus FRC - ERV; es erhöht sich bei
restriktiven Ventilationsstörungen und mit zunehmendem Alter.
Resistance (Atemwegwiderstand)
Der Atemwegwiderstand (W) (airway resistance) wird aus Luftstrom (Str) und relativem Alveolardruck
(pA - pB; pB = Luftdruck) berechnet:
 Atemwegwiderstand
Atemwegwiderstand
1-2 cm H2O (0,1-0,2 kPa) pro
l/s
Anmerkung: 0,1 kPa = 1 hPa (Hektopascal)
Der Atemwegwiderstand ist eine Größe, zu deren Messung sowohl die Luftströmung (Pneumotachograph) als auch die Druckdifferenz zwischen Außenluft und Alveolarraum
ermittelt werden muss (Ganzkörperplethysmographie). Ein
Sekundenstoßtest (Tiffeneau-Test) kann zwar eine obstruktive
Ventilationsstörung aufdecken, die durch Erhöhung des
Atemwegwiderstandes bedingt ist, den Betrag der Resistance zeigt er jedoch nicht auf. Bei obstruktiven Ventilationsstörungen ist der Atemwegwiderstand erhöht.
Schwere allergische Anfälle, bei denen Allergene
zu Histaminausschüttung in den Bronchien führen, bedingen eine
lebensgefährliche Steigerung des Atemwegwiderstands bis zum Zwanzigfachen des
Normalwerts.
Ganzkörperplethysmographie
Ganzkörperplethysmographie  (body plethysmography) ermöglicht
die Ermittlung spirometerisch nicht messbarer Lungenvolumina (funktionelle Residualkapazität, Restvolumen) sowie des alveolären Druckverlaufs mittels physikalischer Prinzipien (Boyle-Mariotte-Gesetz).
(body plethysmography) ermöglicht
die Ermittlung spirometerisch nicht messbarer Lungenvolumina (funktionelle Residualkapazität, Restvolumen) sowie des alveolären Druckverlaufs mittels physikalischer Prinzipien (Boyle-Mariotte-Gesetz).
Bestimmung der funktionellen Residualkapazität
Die
funktionelle Residualkapazität (FRC) ist das Luftvolumen, das sich bei
ausgeatmeter Ruhelage in der Lunge befindet. Es enthält das
Residualvolumen, das nicht ausgeatmet und daher nicht spirometrisch
erfasst werden kann. Für dynamische Lungentests ist es aber wichtig,
die Größe der FRC zu kennen. Eine Möglichkeit zur Quantifizierung ist
die Verwendung eines Indikators (Helium), eine andere die Anwendung des Boyle-Gesetzes mittels Ganzkörperplethysmographie:
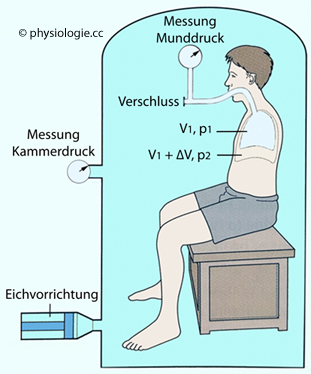
 Abbildung: Ganzkörperplethysmographie zur Bestimmung der funktionellen Residualkapazität
Abbildung: Ganzkörperplethysmographie zur Bestimmung der funktionellen Residualkapazität
Nach einer Vorlage bei Ward / Ward / Leach, The Respiratory System at a Glance, 4th ed. Wiley 2015
Die
Person im (luftdicht verschlossenen) Ganzkörperplethysmographen -
dessen Luftvolumen zunächst mittels Eichvorrichtung (konstantes Produkt
aus Volumen und Druck bei gleichbleibender Temperatur) bestimmt wird -
atmet über ein Mundstück, das temporär verschlossen wird. Die dabei
auftretenden Druckänderungen in Lunge (Munddruck) und Plethysmograph
(Kammerdruck) werden gemessen.
Aus diesen
Daten (Kammervolumen, Druckänderungen in Lunge und Kammer) errechnet
man das Lungenvolumen (FRC bei Beginn der Inspiration)
 Nachdem die Person Platz genommen hat und der luftdichte Verschluss hergestellt ist, ermittelt man
Nachdem die Person Platz genommen hat und der luftdichte Verschluss hergestellt ist, ermittelt man nach dem
Boyle-Mariotte-Prinzip zuerst das Luftvolumen im Plethysmographen (Messung der Druckänderungen während mittels Eichvorrichtung produzierter Volumenänderungen in der Kammer). Anschließend wird die Person aufgefordert,
intensive Ein- und Ausatembewegungen durchzuführen, wobei das
Atemventil temporär schließt ( Abbildung). Bei Inspiration gegen den Verschluss am Mundstück steigt das intrapulmonale Luftvolumen um [∆V] von [V1] auf [V1 + ∆V] und der intrapulmonale Druck sinkt von [p1] auf [p2]). Man ermittelt den Betrag der FRC (V1) entsprechend - wiederum nach Boyle-Mariotte:
Abbildung). Bei Inspiration gegen den Verschluss am Mundstück steigt das intrapulmonale Luftvolumen um [∆V] von [V1] auf [V1 + ∆V] und der intrapulmonale Druck sinkt von [p1] auf [p2]). Man ermittelt den Betrag der FRC (V1) entsprechend - wiederum nach Boyle-Mariotte:
V1 x p1 = (V1 + ∆V) x p2
In der Praxis ist zu berücksichtigen, dass zahlreiche Fehlerquellen
auftreten können. Zur
Einatmung verwendet man Luft unter BTPS-Bedingungen.
Bestimmung des Druckverlaufs im Alveolarraum
Ist die Größe der FRC bekannt, lassen
sich umgekehrt aus den bei freier Atmung auftretenden atemsynchronen
Druckschwankungen in der Kammer (abermals nach Boyle-Mariotte) die spiegelbildlichen (wesentlich höheren) Druckoszillationen in der Lunge eruieren:

 Abbildung: Ganzkörperplethysmographie zur indirekten Bestimmung des Druckverlaufs in den Alveolen
Nach einer Vorlage in morgansci.com
Abbildung: Ganzkörperplethysmographie zur indirekten Bestimmung des Druckverlaufs in den Alveolen
Nach einer Vorlage in morgansci.com
Während
der Einatmung sinkt nicht nur der Alveolardruck, der "expandierende"
Körper läßt auch den Druck in der Kammer leicht steigen (oben).
Umgekehrt bei der Ausatmung (unten).
Im Plethysmographen werden die
Druckschwankungen gemessen, die beim Atmen auftreten (Kammerdruck). Beträgt z.B. das
Luftvolumen in der Lunge 3 Liter und das Luftvolumen in der Kammer 300
Liter, dann sind die Druckschwankungen in den Alveolen hundertmal so
groß wie die in der Kammer ermittelten. Sinkt der Druck in der Lunge, dann steigt er in der Kammer, und vice versa

Die Strömung der Atemluft kann mittels Pneumotachographen quantifiziert werden (über ein Mundstück, in dem der
Druckunterschied vor und hinter einem Widerstandsnetz gemessen wird).
Solche Messungen dienen u.a. zur Ermittlung von Compliancewerten. Die Compliance ein Maß für die Dehnbarkeit, definiert als
 statische Compliance (Luftvolumen in der Lunge als Funktion des Dehnungsdrucks - Innen- minus Außendruck) oder
statische Compliance (Luftvolumen in der Lunge als Funktion des Dehnungsdrucks - Innen- minus Außendruck) oder

 dynamische Compliance - Volumenänderung pro
entsprechender Druckänderung
dynamische Compliance - Volumenänderung pro
entsprechender Druckänderung

bei
entspannter Atemmuskulatur.
 Lunge: Außen Pleuradruck, innen Alveolardruck
Lunge: Außen Pleuradruck, innen Alveolardruck
 Thorax: Außen Barometerdruck, innen Pleuradruck (entspannte Atemmuskulatur)
Thorax: Außen Barometerdruck, innen Pleuradruck (entspannte Atemmuskulatur)
 Gesamtsystem: Außen Barometerdruck, innen Alveolardruck (entspannte Atemmuskulatur)
Gesamtsystem: Außen Barometerdruck, innen Alveolardruck (entspannte Atemmuskulatur)
Bei restriktiven Ventilationsstörungen ist die Compliance des Atemapparates reduziert.
Zur Bestimmung der Lungen- sowie der Thoraxcompliance ist eine Messung des intrathorakalen Drucks mittels Ösophagussonde nötig.
Deshalb handelt es sich dabei nicht um ein diagnostisches
Routineverfahren. Zum Aufspüren restriktiver Ventilationsstörungen
orientiert man sich im Allgemeinen an Resultaten einfacherer Tests: Bei leichten restriktiven Ventilationsstörungen ist die Vitalkapazität vermindert, bei ausgeprägten restriktiven Ventilationsstörungen zusätzlich auch der Atemgrenzwert ( s. unten).
s. unten).
Da man
die Absolutvolumina (Ruhedehnungskurven) meist nicht kennt
(Residualvolumen nur mit Indikatorverdünnungsmethode messbar),
orientiert man sich bei Compliancemessungen an den Änderungen
des Volumens und des entsprechenden Drucks. Der Verlauf des
Pleuraldrucks wird mittels eines Ballonkatheters im mittleren
Ösophagusbereich ermittelt, da dieser Druck den Donders'schen
(intrathorakalen) und Pleuradruck widerspiegelt:
 Die Lungencompliance
(CL) errechnet sich als Volumenänderung pro Druckänderung zwischen intrapulmonalem (ppul) und intrapleuralem
Druck (ppl):
Die Lungencompliance
(CL) errechnet sich als Volumenänderung pro Druckänderung zwischen intrapulmonalem (ppul) und intrapleuralem
Druck (ppl):

 Die Thoraxcompliance (CTh) errechnet sich als Volumenänderung pro intrapleuraler Druckänderung:
Die Thoraxcompliance (CTh) errechnet sich als Volumenänderung pro intrapleuraler Druckänderung:

 Die Compliance des Gesamtsystems (CTh+L) errechnet sich als Volumenänderung pro intrapulmonaler Druckänderung, sie ist halb so groß wie die Compliance von Lunge bzw. Thorax alleine:
Die Compliance des Gesamtsystems (CTh+L) errechnet sich als Volumenänderung pro intrapulmonaler Druckänderung, sie ist halb so groß wie die Compliance von Lunge bzw. Thorax alleine:
Der Kehrwert der Compliance (1/C) wird als Elastance (Maß für die Steifigkeit) bezeichnet. Die Elastance des Gesamtsystems errechnet sich aus der Summe der Elastance(Lunge) und Elastance (Thorax):
1 / CL+Th = 1 / CL + 1 / CTh
Die Strukturen werden mit steigender Dehnung steifer: Mit zunehmender
Einatmung nehmen die Werte für die Compliance ab, diejenigen für die
Elastance zu.
Zur Bestimmung der Compliance des gesamten Atemsystems atmet die Person ein und entspannt die Atemmuskulatur. Das Ventil des Mundstücks
wird verschlossen und der Druckanstieg (= Druck im Alveolarraum)
gemessen.
Zur Ermittlung der Compliance von Lunge oder Thorax alleine
wird zusätzlich der Ösophagusdruck (Maß für den Pleuradruck) gemessen.
Atemmechanische Zustandsvariable:
Normwerte / Referenzwertbereiche
|
Variable
|
Männer
|
Frauen
|
Residualvolumen (RV)
|
1,4 l
|
1,2 l
|
Funktionelle Residualkapazität (FRC)
|
3,2 l
|
2,8 l
|
Exspiratorisches Reservevolumen (ERV)
|
1,5 l
|
1,3 l
|
Atemzugvolumen (VT)
|
0,5 l
|
0,5 l
|
Inspiratorisches Reservevolumen (IRV)
|
3,5 l
|
3,2 l
|
Vitalkapazität VC (exspiratorisch: EVC)
|
5,6 l
|
5,0 l
|
Totalkapazität (TC)
|
7,0 l
|
6,2 l
|
Einsekundenkapazität (FEV1)
|
4,5 l (>70% VC)
|
4,0 l (>70% VC)
|
Atemgrenzwert (AGW)
|
120-170 l/min
|
100-150 l/min
|
| Maximale exspiratorische Atemstromstärke |
10 l/s
|
10 l/s
|
| Atemwegwiderstand (airway resistance) |
0,1-0,2 kPa pro
l/s |
0,1-0,2 kPa pro
l/s |
Compliance des Atemapparates
|
1,3 l/kPa
|
1,3 l/kPa
|
Compliance der Lunge
|
2,6 l/kPa
|
2,6 l/kPa |
Compliance des Thorax
|
2,6 l/kPa |
2,6 l/kPa |
Für die Prüfung solle man jedenfalls folgende Werte kennen:
Atemzugvolumen etwa 0,6 l, Atemfrequenz etwa 14/min
Residualvolumen 1,2-1,5 l
Compliance des Atemapparates in Ruhelage ~1 l/kPa
Relative FEV1 ~80% der Vitalkapazität (VC: 5-6 l)
|


 Spirometrie misst Atemvolumina (Atemzugvolumen,
inspiratorisches und exspiratorisches Reservevolumen, zusammen
Vitalkapazität VC), Pneumotachographie Strömungsgeschwindigkeiten. Aus
maximaler Inspirationslage (Lunge enthält die Totalkapazität) kann die
gesamte VC exspiriert werden; erfolgt dies möglichst rasch, bestimmt
man den peak exspiratory flow (PEV; bei obstruktiver
Ventilationsstörung <6 l/s). Der in einer Sekunde ausgeatmete Anteil
des VC ist der 1-s-Wert (sollte mindestens 70-80% der VC betragen: Tiffeneau-Test). Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich groß (Temperatur, pH2O). Pro
Minute werden ~0,3 Liter Sauerstoff verbraucht; der pO2 in der Ausatemluft ist geringer (~16 kPa) als in der Einatemluft (~21 kPa), dafür enthält erstere
~5% CO2 Spirometrie misst Atemvolumina (Atemzugvolumen,
inspiratorisches und exspiratorisches Reservevolumen, zusammen
Vitalkapazität VC), Pneumotachographie Strömungsgeschwindigkeiten. Aus
maximaler Inspirationslage (Lunge enthält die Totalkapazität) kann die
gesamte VC exspiriert werden; erfolgt dies möglichst rasch, bestimmt
man den peak exspiratory flow (PEV; bei obstruktiver
Ventilationsstörung <6 l/s). Der in einer Sekunde ausgeatmete Anteil
des VC ist der 1-s-Wert (sollte mindestens 70-80% der VC betragen: Tiffeneau-Test). Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich groß (Temperatur, pH2O). Pro
Minute werden ~0,3 Liter Sauerstoff verbraucht; der pO2 in der Ausatemluft ist geringer (~16 kPa) als in der Einatemluft (~21 kPa), dafür enthält erstere
~5% CO2
 Das
Atemzeitvolumen nimmt bei körperlicher Belastung bis 20-fach zu (bei
Ausbelastung auf >120 l/min). Die Atemstromstärke kann als Funktion des Atemvolumens dargestellt werden (Fluss-Volumen-Diagramm): Die maximale Atemstromstärke (PEF: 8-12 l/s) ist rasch
erreicht, nimmt dann linear ab. Obstruktive Störungen ergeben verringerte Strömung und eingedellte exspiratorische Kurvenverläufe; bei
restriktiver Ventilationsstörung ist die Vitalkapazität erniedrigt Das
Atemzeitvolumen nimmt bei körperlicher Belastung bis 20-fach zu (bei
Ausbelastung auf >120 l/min). Die Atemstromstärke kann als Funktion des Atemvolumens dargestellt werden (Fluss-Volumen-Diagramm): Die maximale Atemstromstärke (PEF: 8-12 l/s) ist rasch
erreicht, nimmt dann linear ab. Obstruktive Störungen ergeben verringerte Strömung und eingedellte exspiratorische Kurvenverläufe; bei
restriktiver Ventilationsstörung ist die Vitalkapazität erniedrigt
 Die funktionelle Residualkapazität
wird mittels Indikatorverdünnung bestimmt (Heliumverteilung oder
Stickstoff-Auswaschmethode). Die Ganzkörperplethysmographie ermöglicht
ebenfalls die FRC-Bestimmung (Prinzip: [Druck x Volumen] konstant).
Das Volumen des Plethysmographen ist bekannt, die Druckänderungen darin
sowie in den Luftwegen bei verschlossenem Atemventil werden gemessen, FRC errechnet). Das Residualvolumen errechnet sich aus [FRC - ERV] (erhöht bei restriktiven Ventilationsstörungen und mit zunehmendem Alter). Der Atemwegwiderstand ist bei obstruktiven Ventilationsstörungen erhöht; er wird aus Luftstrom (Pneumotachograph) und Alveolardruck (Ganzkörperplethysmographie) berechnet (0,1-0,2 kPa pro l/s). Ganzkörperplethysmographie
dient auch der Ermittlung von Compliancewerten (Lunge: Pleura- vs.
Alveolardruck, Thorax: Außen- vs. Pleuradruck (Ösophagussonde), Gesamtsystem: Außen- vs.
Alveolardruck (beides bei entspannter Atemmuskulatur). Restriktive Ventilationsstörungen senken die Compliance des Atemapparates Die funktionelle Residualkapazität
wird mittels Indikatorverdünnung bestimmt (Heliumverteilung oder
Stickstoff-Auswaschmethode). Die Ganzkörperplethysmographie ermöglicht
ebenfalls die FRC-Bestimmung (Prinzip: [Druck x Volumen] konstant).
Das Volumen des Plethysmographen ist bekannt, die Druckänderungen darin
sowie in den Luftwegen bei verschlossenem Atemventil werden gemessen, FRC errechnet). Das Residualvolumen errechnet sich aus [FRC - ERV] (erhöht bei restriktiven Ventilationsstörungen und mit zunehmendem Alter). Der Atemwegwiderstand ist bei obstruktiven Ventilationsstörungen erhöht; er wird aus Luftstrom (Pneumotachograph) und Alveolardruck (Ganzkörperplethysmographie) berechnet (0,1-0,2 kPa pro l/s). Ganzkörperplethysmographie
dient auch der Ermittlung von Compliancewerten (Lunge: Pleura- vs.
Alveolardruck, Thorax: Außen- vs. Pleuradruck (Ösophagussonde), Gesamtsystem: Außen- vs.
Alveolardruck (beides bei entspannter Atemmuskulatur). Restriktive Ventilationsstörungen senken die Compliance des Atemapparates
 Das Atemzugvolumen beträgt
~0,6 l, die Atemfrequenz
~14/min, das Residualvolumen 1,2-1,5 l, die Compliance des Atemapparates in Ruhelage ~1 l/kPa. Der Atemgrenzwert (>100 l/min)
spiegelt die mechanische Leistungsfähigkeit des Lungen-Thorax-Systems wider.
Er wird über 15 oder 20 Sekunden getestet und der Wert auf eine Minute
hochgerechnet (Hyperventilation → Hypokapnie). Aus der Vitalkapazität errechnet sich der indirekte Atemgrenzwert als [30 x VC] Das Atemzugvolumen beträgt
~0,6 l, die Atemfrequenz
~14/min, das Residualvolumen 1,2-1,5 l, die Compliance des Atemapparates in Ruhelage ~1 l/kPa. Der Atemgrenzwert (>100 l/min)
spiegelt die mechanische Leistungsfähigkeit des Lungen-Thorax-Systems wider.
Er wird über 15 oder 20 Sekunden getestet und der Wert auf eine Minute
hochgerechnet (Hyperventilation → Hypokapnie). Aus der Vitalkapazität errechnet sich der indirekte Atemgrenzwert als [30 x VC]
|

 Die Informationen in dieser Website basieren auf verschiedenen Quellen:
Lehrbüchern, Reviews, Originalarbeiten u.a. Sie
sollen zur Auseinandersetzung mit physiologischen Fragen, Problemen und
Erkenntnissen anregen. Soferne Referenzbereiche angegeben sind, dienen diese zur Orientierung; die Grenzen sind aus biologischen, messmethodischen und statistischen Gründen nicht absolut. Wissenschaft fragt, vermutet und interpretiert; sie ist offen, dynamisch und evolutiv. Sie strebt nach Erkenntnis, erhebt aber nicht den Anspruch, im Besitz der "Wahrheit" zu sein.
Die Informationen in dieser Website basieren auf verschiedenen Quellen:
Lehrbüchern, Reviews, Originalarbeiten u.a. Sie
sollen zur Auseinandersetzung mit physiologischen Fragen, Problemen und
Erkenntnissen anregen. Soferne Referenzbereiche angegeben sind, dienen diese zur Orientierung; die Grenzen sind aus biologischen, messmethodischen und statistischen Gründen nicht absolut. Wissenschaft fragt, vermutet und interpretiert; sie ist offen, dynamisch und evolutiv. Sie strebt nach Erkenntnis, erhebt aber nicht den Anspruch, im Besitz der "Wahrheit" zu sein.





 Funktionelle Atemuntersuchung
Funktionelle Atemuntersuchung
 Bradypnoe: βραδύς = langsam, πνοή = Atem
Bradypnoe: βραδύς = langsam, πνοή = Atem Spirometrie
Spirometrie  Tiffeneau-Test
Tiffeneau-Test  Bestimmung von FRC und Residualvolumen
Bestimmung von FRC und Residualvolumen  Atemwegwiderstand (Resistance)
Atemwegwiderstand (Resistance)  Ganzkörperplethysmographie, Compliance
Ganzkörperplethysmographie, Compliance  Normwerttabelle
Normwerttabelle
 Die Atemfrequenz (wie viele Atemzüge erfolgen in
einer Minute?) kann über Beobachtung, Registrierung der Atembewegungen (Pneumographie, z.B. durch Impedanzmessung)
oder Aufzeichnung des Luftstroms (Spirometrie) gemessen werden. Referenzwertbereiche
hängen von mehreren physiologischen Zustandsgrößen ab, vor allem
Die Atemfrequenz (wie viele Atemzüge erfolgen in
einer Minute?) kann über Beobachtung, Registrierung der Atembewegungen (Pneumographie, z.B. durch Impedanzmessung)
oder Aufzeichnung des Luftstroms (Spirometrie) gemessen werden. Referenzwertbereiche
hängen von mehreren physiologischen Zustandsgrößen ab, vor allem  Alter (Ruhe-Atemfrequenz: Neugeborene ~50 Atemzüge/min, Kinder im Vorschulalter ~20/min, Erwachsene ~12/min) und
Alter (Ruhe-Atemfrequenz: Neugeborene ~50 Atemzüge/min, Kinder im Vorschulalter ~20/min, Erwachsene ~12/min) und Belastungsgrad (sowohl Frequenz als auch Atemtiefe nehmen zu, um die alveoläre Ventilation bis ~20fach zu erhöhen).
Belastungsgrad (sowohl Frequenz als auch Atemtiefe nehmen zu, um die alveoläre Ventilation bis ~20fach zu erhöhen).  Bei Schwangeren steigt die Atemfrequenz um ~15% bis etwa zur 24. Gestationswoche.
Bei Schwangeren steigt die Atemfrequenz um ~15% bis etwa zur 24. Gestationswoche. Beim Orgasmus nimmt die Atemfrequenz bis auf ~40/min zu.
Beim Orgasmus nimmt die Atemfrequenz bis auf ~40/min zu.  Weiter führen funktionelle Untersuchungen (pulmonary function tests,
PFTs). Diese prüfen verschiedene Aspekte der Physiologie der Atmung
(Große und kleine Luftwege, Alveolen, Lungengefäße, respiratorische
Muskulatur). Im Zentrum solcher Untersuchungen stehen Geräte, welche
Atemvolumina (Vitalographie) oder Strömungen (Pneumotachographie)
erfassen können.
Weiter führen funktionelle Untersuchungen (pulmonary function tests,
PFTs). Diese prüfen verschiedene Aspekte der Physiologie der Atmung
(Große und kleine Luftwege, Alveolen, Lungengefäße, respiratorische
Muskulatur). Im Zentrum solcher Untersuchungen stehen Geräte, welche
Atemvolumina (Vitalographie) oder Strömungen (Pneumotachographie)
erfassen können.
 Spirometrie (Spirographie) ist die Messung von Atemvolumina
(statische Spirometrie) bzw. Luftströmungswerten (dynamische
Spirometrie), die einer direkten Messung zugänglich sind (also das Residualvolumen nicht beinhalten).
Spirometrie (Spirographie) ist die Messung von Atemvolumina
(statische Spirometrie) bzw. Luftströmungswerten (dynamische
Spirometrie), die einer direkten Messung zugänglich sind (also das Residualvolumen nicht beinhalten). 
 Abbildung: Einfache Spirometrie
Abbildung: Einfache Spirometrie
 Abbildung), oder indirekt
über Integration von Strömungskurven bestimmt, die mittels
Pneumotachometer (Druckdifferenz), Turbine (Umdrehungszahl) oder
Ultraschall (Doppler) aufgezeichnet werden.
Abbildung), oder indirekt
über Integration von Strömungskurven bestimmt, die mittels
Pneumotachometer (Druckdifferenz), Turbine (Umdrehungszahl) oder
Ultraschall (Doppler) aufgezeichnet werden.  Ein Pneumotachometer (Pneumotachograph)
ist ein Zwischenstück im Atmungssystem, das einen Fließwiderstand
beinhaltet und den Druck vor und hinter dem Widerstand misst (Strömung = Druckgradient / Widerstand).
Ein Pneumotachometer (Pneumotachograph)
ist ein Zwischenstück im Atmungssystem, das einen Fließwiderstand
beinhaltet und den Druck vor und hinter dem Widerstand misst (Strömung = Druckgradient / Widerstand). Atemzugvolumen VT (normale Atemtiefe)
Atemzugvolumen VT (normale Atemtiefe) Vitalkapazität (IRV+VT+ERV) und inspiratorische Reservekapazität (VT + IRV)
Vitalkapazität (IRV+VT+ERV) und inspiratorische Reservekapazität (VT + IRV) Reservevolumina
(inspiratorisch IRV, exspiratorisch ERV)
Reservevolumina
(inspiratorisch IRV, exspiratorisch ERV)  Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich, da einerseits Gase
in den Körper aufgenommen (Sauerstoff!), andererseits von ihm abgegeben
werden (Kohlendioxid, Wasserdampf). Weiters unterscheiden sich die
physikalischen Randbedingungen, die sich auf das gemessene Volumen
auswirken - ATPS = wasserdampfgesättigte Einatemluft, STPD = Körperbedingungen,
Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich, da einerseits Gase
in den Körper aufgenommen (Sauerstoff!), andererseits von ihm abgegeben
werden (Kohlendioxid, Wasserdampf). Weiters unterscheiden sich die
physikalischen Randbedingungen, die sich auf das gemessene Volumen
auswirken - ATPS = wasserdampfgesättigte Einatemluft, STPD = Körperbedingungen,  s. dort).
s. dort).  In diesem Beispiel ergibt sich: Exspirationsluft 16, Inspirationsluft
21 Vol-% Sauerstoff, Differenz 5 Vol-%; 5% von 7,2 Liter = 0,36 l
Sauerstoff / Minute.
In diesem Beispiel ergibt sich: Exspirationsluft 16, Inspirationsluft
21 Vol-% Sauerstoff, Differenz 5 Vol-%; 5% von 7,2 Liter = 0,36 l
Sauerstoff / Minute.
 Abbildung: Sekundenstoßtest: Exspirogramme
Abbildung: Sekundenstoßtest: Exspirogramme
 Der peak exspiratory flow ist der maximale Strömungswert bei forcierter Ausatmung. Sein
Referenzwert ist bei Männern größer als bei Frauen und altersabhängig
(höchste Werte zwischen dem 30. und 40. Lebensjahr).
Der peak exspiratory flow ist der maximale Strömungswert bei forcierter Ausatmung. Sein
Referenzwert ist bei Männern größer als bei Frauen und altersabhängig
(höchste Werte zwischen dem 30. und 40. Lebensjahr).  Peak (exspiratory) flow (4. Dekade)
Peak (exspiratory) flow (4. Dekade) Der Atemgrenzwert (AGW, maximum voluntary ventilation MVV) gibt die mechanische Leistungsfähigkeit
des Lungen-Thorax-Systems an: Man bestimmt, wie viel Luft pro Minute
geatmet werden kann.
Der Atemgrenzwert (AGW, maximum voluntary ventilation MVV) gibt die mechanische Leistungsfähigkeit
des Lungen-Thorax-Systems an: Man bestimmt, wie viel Luft pro Minute
geatmet werden kann.  AGW (Atemgrenzwert)
AGW (Atemgrenzwert)  Indirekter Atemgrenzwert: Man kann den Atemgrenzwert auch aus der
Vitalkapazität (VC) berechnen, vorausgesetzt, es liegt keine
Ventilationsstörung vor. Es gilt dann: Indirekter AGW = 30 x VC.
Indirekter Atemgrenzwert: Man kann den Atemgrenzwert auch aus der
Vitalkapazität (VC) berechnen, vorausgesetzt, es liegt keine
Ventilationsstörung vor. Es gilt dann: Indirekter AGW = 30 x VC. z.B. VC = 5 l, indirekter AGW = 150 l/min
z.B. VC = 5 l, indirekter AGW = 150 l/min
 Abbildung: Strömungs-Volumen-Kurve bei einer forcierten Ausatmung
Abbildung: Strömungs-Volumen-Kurve bei einer forcierten Ausatmung
 Abbildung): Die exspiratorische Strömung nimmt bei forcierter
Ausatmung (Start bei Totalkapazität in der Lunge)
zunächst steil auf ~8-12 Liter pro Sekunde zu, um dann ziemlich linear
abzunehmen, bis die gesamte Vitalkapazität ausgeatmet ist
(Residualvolumen in der Lunge).
Abbildung): Die exspiratorische Strömung nimmt bei forcierter
Ausatmung (Start bei Totalkapazität in der Lunge)
zunächst steil auf ~8-12 Liter pro Sekunde zu, um dann ziemlich linear
abzunehmen, bis die gesamte Vitalkapazität ausgeatmet ist
(Residualvolumen in der Lunge).  , FEV1-Wert:
forced exspiration volume, 1st second) misst die Vitalkapazität sowie die
Einsekundenkapazität. Man atmet
maximal ein und anschließend so stark und schnell wie möglich aus - normalerweise in der ersten Sekunde ca. 80% (über 70%) der
Vitalkapazität. Bei Erhöhung des Atemwegwiderstandes
(obstruktiver Ventilationsstörung) ist dieser Prozentsatz herabgesetzt.
, FEV1-Wert:
forced exspiration volume, 1st second) misst die Vitalkapazität sowie die
Einsekundenkapazität. Man atmet
maximal ein und anschließend so stark und schnell wie möglich aus - normalerweise in der ersten Sekunde ca. 80% (über 70%) der
Vitalkapazität. Bei Erhöhung des Atemwegwiderstandes
(obstruktiver Ventilationsstörung) ist dieser Prozentsatz herabgesetzt. FEV1 (Sekundenwert forcierte Exspiration)
FEV1 (Sekundenwert forcierte Exspiration) Das Ergebnis ist von der Mitarbeit der Probanden / Patienten abhängig
Das Ergebnis ist von der Mitarbeit der Probanden / Patienten abhängig
 Abbildung: Fluss-Volumen-Diagramm eines Tiffeneau-Tests
Abbildung: Fluss-Volumen-Diagramm eines Tiffeneau-Tests
 Abbildung).
Atemzugvolumen (VT), inspiratorisches und exspiratorisches
Reservevolumen (IRV, ERV) sind auf der Aszisse dargestellt.
Abbildung).
Atemzugvolumen (VT), inspiratorisches und exspiratorisches
Reservevolumen (IRV, ERV) sind auf der Aszisse dargestellt. 
 Abbildung: Fluss-Volumen-Diagramme
Abbildung: Fluss-Volumen-Diagramme
 Kennzeichnend für obstruktive Ventilationsstörungen - bei denen der Atemwegwiderstand erhöht ist - ist eine Reduktion der dynamischen Atemgrößen: Atemstoß / FEV1 (Tiffeneau), PEF, Einsekundenkapazität, Atemgrenzwert.
Kennzeichnend für obstruktive Ventilationsstörungen - bei denen der Atemwegwiderstand erhöht ist - ist eine Reduktion der dynamischen Atemgrößen: Atemstoß / FEV1 (Tiffeneau), PEF, Einsekundenkapazität, Atemgrenzwert.
 Bei restriktiven Ventilationsstörungen (verringerter Bewegungsspielraum der Lunge) ist die Vitalkapazität erniedrigt, dynamische Atemgrößen sind nicht beeinträchtigt.
Bei restriktiven Ventilationsstörungen (verringerter Bewegungsspielraum der Lunge) ist die Vitalkapazität erniedrigt, dynamische Atemgrößen sind nicht beeinträchtigt. . Tachypnoe ist bei körperlicher
Belastung, Bradypnoe im Tiefschlaf physiologisch.
. Tachypnoe ist bei körperlicher
Belastung, Bradypnoe im Tiefschlaf physiologisch. Die funktionelle Residualkapazität (FRC - die Luftmenge, die sich bei ruhiger Ausatemlage in der Lunge befindet) kann über mehrere methodische Zugänge bestimmt werden:
Die funktionelle Residualkapazität (FRC - die Luftmenge, die sich bei ruhiger Ausatemlage in der Lunge befindet) kann über mehrere methodische Zugänge bestimmt werden:  Abbildung).
Abbildung).
 Abbildung: Heliumdilution - Methode zur Bestimmung des Lungenvolumens (FRC bzw. VL)
Abbildung: Heliumdilution - Methode zur Bestimmung des Lungenvolumens (FRC bzw. VL)
 Das
Residualvolumen errechnet man dann aus FRC - ERV; es erhöht sich bei
restriktiven Ventilationsstörungen und mit zunehmendem Alter.
Das
Residualvolumen errechnet man dann aus FRC - ERV; es erhöht sich bei
restriktiven Ventilationsstörungen und mit zunehmendem Alter. Atemwegwiderstand
Atemwegwiderstand (body plethysmography) ermöglicht
die Ermittlung spirometerisch nicht messbarer Lungenvolumina (funktionelle Residualkapazität, Restvolumen) sowie des alveolären Druckverlaufs mittels physikalischer Prinzipien (Boyle-Mariotte-Gesetz).
(body plethysmography) ermöglicht
die Ermittlung spirometerisch nicht messbarer Lungenvolumina (funktionelle Residualkapazität, Restvolumen) sowie des alveolären Druckverlaufs mittels physikalischer Prinzipien (Boyle-Mariotte-Gesetz).
 Abbildung: Ganzkörperplethysmographie zur Bestimmung der funktionellen Residualkapazität
Abbildung: Ganzkörperplethysmographie zur Bestimmung der funktionellen Residualkapazität
 Abbildung). Bei Inspiration gegen den Verschluss am Mundstück steigt das intrapulmonale Luftvolumen um [∆V] von [V1] auf [V1 + ∆V] und der intrapulmonale Druck sinkt von [p1] auf [p2]). Man ermittelt den Betrag der FRC (V1) entsprechend - wiederum nach Boyle-Mariotte:
Abbildung). Bei Inspiration gegen den Verschluss am Mundstück steigt das intrapulmonale Luftvolumen um [∆V] von [V1] auf [V1 + ∆V] und der intrapulmonale Druck sinkt von [p1] auf [p2]). Man ermittelt den Betrag der FRC (V1) entsprechend - wiederum nach Boyle-Mariotte:
 Abbildung: Ganzkörperplethysmographie zur indirekten Bestimmung des Druckverlaufs in den Alveolen
Abbildung: Ganzkörperplethysmographie zur indirekten Bestimmung des Druckverlaufs in den Alveolen
 statische Compliance (Luftvolumen in der Lunge als Funktion des Dehnungsdrucks - Innen- minus Außendruck) oder
statische Compliance (Luftvolumen in der Lunge als Funktion des Dehnungsdrucks - Innen- minus Außendruck) oder 
 dynamische Compliance - Volumenänderung pro
entsprechender Druckänderung
dynamische Compliance - Volumenänderung pro
entsprechender Druckänderung
 Lunge: Außen Pleuradruck, innen Alveolardruck
Lunge: Außen Pleuradruck, innen Alveolardruck Thorax: Außen Barometerdruck, innen Pleuradruck (entspannte Atemmuskulatur)
Thorax: Außen Barometerdruck, innen Pleuradruck (entspannte Atemmuskulatur) Gesamtsystem: Außen Barometerdruck, innen Alveolardruck (entspannte Atemmuskulatur)
Gesamtsystem: Außen Barometerdruck, innen Alveolardruck (entspannte Atemmuskulatur)
 s. unten).
s. unten). Die Lungencompliance
(CL) errechnet sich als Volumenänderung pro Druckänderung zwischen intrapulmonalem (ppul) und intrapleuralem
Druck (ppl):
Die Lungencompliance
(CL) errechnet sich als Volumenänderung pro Druckänderung zwischen intrapulmonalem (ppul) und intrapleuralem
Druck (ppl):
 Die Thoraxcompliance (CTh) errechnet sich als Volumenänderung pro intrapleuraler Druckänderung:
Die Thoraxcompliance (CTh) errechnet sich als Volumenänderung pro intrapleuraler Druckänderung:
 Die Compliance des Gesamtsystems (CTh+L) errechnet sich als Volumenänderung pro intrapulmonaler Druckänderung, sie ist halb so groß wie die Compliance von Lunge bzw. Thorax alleine:
Die Compliance des Gesamtsystems (CTh+L) errechnet sich als Volumenänderung pro intrapulmonaler Druckänderung, sie ist halb so groß wie die Compliance von Lunge bzw. Thorax alleine:
 Abbildung: Compliancekurven (Lunge): Statische Druck-Volumen-Relationen
Abbildung: Compliancekurven (Lunge): Statische Druck-Volumen-Relationen

 Spirometrie misst Atemvolumina (Atemzugvolumen,
inspiratorisches und exspiratorisches Reservevolumen, zusammen
Vitalkapazität VC), Pneumotachographie Strömungsgeschwindigkeiten. Aus
maximaler Inspirationslage (Lunge enthält die Totalkapazität) kann die
gesamte VC exspiriert werden; erfolgt dies möglichst rasch, bestimmt
man den peak exspiratory flow (PEV; bei obstruktiver
Ventilationsstörung <6 l/s). Der in einer Sekunde ausgeatmete Anteil
des VC ist der 1-s-Wert (sollte mindestens 70-80% der VC betragen: Tiffeneau-Test). Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich groß (Temperatur, pH2O). Pro
Minute werden ~0,3 Liter Sauerstoff verbraucht; der pO2 in der Ausatemluft ist geringer (~16 kPa) als in der Einatemluft (~21 kPa), dafür enthält erstere
~5% CO2
Spirometrie misst Atemvolumina (Atemzugvolumen,
inspiratorisches und exspiratorisches Reservevolumen, zusammen
Vitalkapazität VC), Pneumotachographie Strömungsgeschwindigkeiten. Aus
maximaler Inspirationslage (Lunge enthält die Totalkapazität) kann die
gesamte VC exspiriert werden; erfolgt dies möglichst rasch, bestimmt
man den peak exspiratory flow (PEV; bei obstruktiver
Ventilationsstörung <6 l/s). Der in einer Sekunde ausgeatmete Anteil
des VC ist der 1-s-Wert (sollte mindestens 70-80% der VC betragen: Tiffeneau-Test). Eingeatmetes
und ausgeatmetes Luftvolumen sind unterschiedlich groß (Temperatur, pH2O). Pro
Minute werden ~0,3 Liter Sauerstoff verbraucht; der pO2 in der Ausatemluft ist geringer (~16 kPa) als in der Einatemluft (~21 kPa), dafür enthält erstere
~5% CO2  Das
Atemzeitvolumen nimmt bei körperlicher Belastung bis 20-fach zu (bei
Ausbelastung auf >120 l/min). Die Atemstromstärke kann als Funktion des Atemvolumens dargestellt werden (Fluss-Volumen-Diagramm): Die maximale Atemstromstärke (PEF: 8-12 l/s) ist rasch
erreicht, nimmt dann linear ab. Obstruktive Störungen ergeben verringerte Strömung und eingedellte exspiratorische Kurvenverläufe; bei
restriktiver Ventilationsstörung ist die Vitalkapazität erniedrigt
Das
Atemzeitvolumen nimmt bei körperlicher Belastung bis 20-fach zu (bei
Ausbelastung auf >120 l/min). Die Atemstromstärke kann als Funktion des Atemvolumens dargestellt werden (Fluss-Volumen-Diagramm): Die maximale Atemstromstärke (PEF: 8-12 l/s) ist rasch
erreicht, nimmt dann linear ab. Obstruktive Störungen ergeben verringerte Strömung und eingedellte exspiratorische Kurvenverläufe; bei
restriktiver Ventilationsstörung ist die Vitalkapazität erniedrigt Die funktionelle Residualkapazität
wird mittels Indikatorverdünnung bestimmt (Heliumverteilung oder
Stickstoff-Auswaschmethode). Die Ganzkörperplethysmographie ermöglicht
ebenfalls die FRC-Bestimmung (Prinzip: [Druck x Volumen] konstant).
Das Volumen des Plethysmographen ist bekannt, die Druckänderungen darin
sowie in den Luftwegen bei verschlossenem Atemventil werden gemessen, FRC errechnet). Das Residualvolumen errechnet sich aus [FRC - ERV] (erhöht bei restriktiven Ventilationsstörungen und mit zunehmendem Alter). Der Atemwegwiderstand ist bei obstruktiven Ventilationsstörungen erhöht; er wird aus Luftstrom (Pneumotachograph) und Alveolardruck (Ganzkörperplethysmographie) berechnet (0,1-0,2 kPa pro l/s). Ganzkörperplethysmographie
dient auch der Ermittlung von Compliancewerten (Lunge: Pleura- vs.
Alveolardruck, Thorax: Außen- vs. Pleuradruck (Ösophagussonde), Gesamtsystem: Außen- vs.
Alveolardruck (beides bei entspannter Atemmuskulatur). Restriktive Ventilationsstörungen senken die Compliance des Atemapparates
Die funktionelle Residualkapazität
wird mittels Indikatorverdünnung bestimmt (Heliumverteilung oder
Stickstoff-Auswaschmethode). Die Ganzkörperplethysmographie ermöglicht
ebenfalls die FRC-Bestimmung (Prinzip: [Druck x Volumen] konstant).
Das Volumen des Plethysmographen ist bekannt, die Druckänderungen darin
sowie in den Luftwegen bei verschlossenem Atemventil werden gemessen, FRC errechnet). Das Residualvolumen errechnet sich aus [FRC - ERV] (erhöht bei restriktiven Ventilationsstörungen und mit zunehmendem Alter). Der Atemwegwiderstand ist bei obstruktiven Ventilationsstörungen erhöht; er wird aus Luftstrom (Pneumotachograph) und Alveolardruck (Ganzkörperplethysmographie) berechnet (0,1-0,2 kPa pro l/s). Ganzkörperplethysmographie
dient auch der Ermittlung von Compliancewerten (Lunge: Pleura- vs.
Alveolardruck, Thorax: Außen- vs. Pleuradruck (Ösophagussonde), Gesamtsystem: Außen- vs.
Alveolardruck (beides bei entspannter Atemmuskulatur). Restriktive Ventilationsstörungen senken die Compliance des Atemapparates Das Atemzugvolumen beträgt
~0,6 l, die Atemfrequenz
~14/min, das Residualvolumen 1,2-1,5 l, die Compliance des Atemapparates in Ruhelage ~1 l/kPa. Der Atemgrenzwert (>100 l/min)
spiegelt die mechanische Leistungsfähigkeit des Lungen-Thorax-Systems wider.
Er wird über 15 oder 20 Sekunden getestet und der Wert auf eine Minute
hochgerechnet (Hyperventilation → Hypokapnie). Aus der Vitalkapazität errechnet sich der indirekte Atemgrenzwert als [30 x VC]
Das Atemzugvolumen beträgt
~0,6 l, die Atemfrequenz
~14/min, das Residualvolumen 1,2-1,5 l, die Compliance des Atemapparates in Ruhelage ~1 l/kPa. Der Atemgrenzwert (>100 l/min)
spiegelt die mechanische Leistungsfähigkeit des Lungen-Thorax-Systems wider.
Er wird über 15 oder 20 Sekunden getestet und der Wert auf eine Minute
hochgerechnet (Hyperventilation → Hypokapnie). Aus der Vitalkapazität errechnet sich der indirekte Atemgrenzwert als [30 x VC]