




 Untersuchung und Beeinflussung der Kreislauffunktion
Untersuchung und Beeinflussung der Kreislauffunktion

| Bei
der Messung des arteriellen Blutdrucks passieren in der Praxis
besonders oft Fehler. Um valide Ruhewerte zu erhalten, muss
physische und psychische Ruhe gewährleistet sein (Person
alleine in
ruhigem Raum ohne Reizfaktoren, 15 Minuten ungestörtes "Auschillen",
automatisierte Messung); die Messstelle liegt auf Herzhöhe
(hydrostatischer Druckgradient), die Breite der Manschette ist auf den Extremitätenumfang abgestimmt. Die Höhe des Blutdrucks ist abhängig von zusätzlichen Faktoren, wie Atemposition, Körperlage, Tageszeit, Blutvolumen,
Elektrolythaushalt. Nichtinvasive Blutdruckmessungen sind ungenau, die Angabe der Werte sollte keine Genauigkeit vortäuschen. Soll der Zustand des kardiovaskulären Systems (des "Kreislaufs") ermittelt werden, ist - neben "Momentaufnahmen" aktueller Zustandsgrößen (Blutdruck, Herzfrequenz, Elektrolyte, EKG..) - die Dynamik der Reaktionen auf bestimmte Reize (Änderungen der Zustandsgrößen) besonders aufschlussreich, zum Beispiel:  -- Beim Valsalva-Versuch wird der Zeitverlauf von Blutdruck und Herzfrequenz während und nach Atmung gegen einen definierten Pressdruck ermittelt  -- Kipptischversuche (oder der Stehtest nach Schellong) untersuchen Blutdruck und Herzfrequenz, oft auch zusätzlicher Größen, in Reaktion auf Änderung der Körperlage  -- Der Cold pressor test (Eintauchen einer Hand in Eiswasser) erhöht Sympathikustonus, Herzfrequenz und Blutdruck (einige Minuten Vasokonstriktion); auch der Blutspiegel an Katecholaminen steigt an. |
 Aussagekraft von Blutdruckwerten
Aussagekraft von Blutdruckwerten  Blutdruckmessung und Blutdruckeinstellung
Blutdruckmessung und Blutdruckeinstellung  Kreislauftestung
Kreislauftestung  Pulswellengeschwindigkeit und Kreislaufzeit
Pulswellengeschwindigkeit und Kreislaufzeit  Blutströmung
Blutströmung  Künstliche Kreislaufbelastung
Künstliche Kreislaufbelastung
 Zu Verteilungsräumen (Flüssigkeitskompartimenten) im Körper s. auch dort
Zu Verteilungsräumen (Flüssigkeitskompartimenten) im Körper s. auch dort Man kann aber Substanzen in den Kreislauf einbringen,
die sich im fraglichen Volumen (und nur darin) verteilen und deren
Konzentration
Aufschluss über das Verteilungsvolumen gibt (Indikator-Verdünnungsprinzip).
Man kann aber Substanzen in den Kreislauf einbringen,
die sich im fraglichen Volumen (und nur darin) verteilen und deren
Konzentration
Aufschluss über das Verteilungsvolumen gibt (Indikator-Verdünnungsprinzip).
 Abbildung: Indikatorverdünnungsprinzip
Abbildung: Indikatorverdünnungsprinzip
| V = Mi / c |
| V = (Vi . ci) / cP |
 In welchem Volumen verteilt sich der Indikatorstoff? Das hängt davon
ab, an welche Moleküle bzw. Strukturen er bindet. Ist es z.B.
Plasma-Albumin, dann detektiert die Methode das Plasmavolumen.
In welchem Volumen verteilt sich der Indikatorstoff? Das hängt davon
ab, an welche Moleküle bzw. Strukturen er bindet. Ist es z.B.
Plasma-Albumin, dann detektiert die Methode das Plasmavolumen. | VB = VP / (1 - Ht) |
 "Kapillarblut"
stammt nicht aus Blutkapillaren, sondern ist arterielles Blut (z.B. aus
einer gestochenen Fingerbeere), das in einer Kapillare (einem dünnen, meist heparinisierten Röhrchen) aufgefangen
wird.
"Kapillarblut"
stammt nicht aus Blutkapillaren, sondern ist arterielles Blut (z.B. aus
einer gestochenen Fingerbeere), das in einer Kapillare (einem dünnen, meist heparinisierten Röhrchen) aufgefangen
wird.  Rechenbeispiel: Das Plasmavolumen wurde mit 3,1 l bestimmt, der
Hämatokritwert (Fingerbeere) beträgt 0,46. Wie groß ist das Blutvolumen?
Rechenbeispiel: Das Plasmavolumen wurde mit 3,1 l bestimmt, der
Hämatokritwert (Fingerbeere) beträgt 0,46. Wie groß ist das Blutvolumen? Die
Blutdruckmessung gehört zu den am häufigsten gebrauchten (und auch
falsch angewendeten, missverstandenen oder überinterpretierten)
Verfahren der medizinisch-klinischen Diagnostik. Ohne ein gründliches
Verständnis der physikalischen, testtheoretischen und physiologischen
Grundlagen steht die Interpretation von Blutdruckwerten auf tönernen
Füßen, sind fehlerhafte therapeutische Konsequenzen - etwa die
Behandlung einer in Wirklichkeit nicht existierenden Hypertonie - nicht
selten.
Die
Blutdruckmessung gehört zu den am häufigsten gebrauchten (und auch
falsch angewendeten, missverstandenen oder überinterpretierten)
Verfahren der medizinisch-klinischen Diagnostik. Ohne ein gründliches
Verständnis der physikalischen, testtheoretischen und physiologischen
Grundlagen steht die Interpretation von Blutdruckwerten auf tönernen
Füßen, sind fehlerhafte therapeutische Konsequenzen - etwa die
Behandlung einer in Wirklichkeit nicht existierenden Hypertonie - nicht
selten. 
 Abbildung: Hydrostatische
Abbildung: Hydrostatische  Druckschichtung (Mittelwerte) in Arterien und Venen
Druckschichtung (Mittelwerte) in Arterien und Venen
 Beobachtung (Zeichen adäquater Durchblutung der Organe / Gewebe? Schmerzen? Mentale und
emotionale Belastbarkeit? Kurzatmigkeit? Kollapsneigung?)
Beobachtung (Zeichen adäquater Durchblutung der Organe / Gewebe? Schmerzen? Mentale und
emotionale Belastbarkeit? Kurzatmigkeit? Kollapsneigung?) Anamnese
Anamnese  (Risikofaktoren? Lebensstil? Verwandtschaft?)
(Risikofaktoren? Lebensstil? Verwandtschaft?) Untersuchung (Perkussion, Auskultation; Herzgeräusche? Herzfrequenz, systolischer und diastolischer Blutdruck? etc)
Untersuchung (Perkussion, Auskultation; Herzgeräusche? Herzfrequenz, systolischer und diastolischer Blutdruck? etc) Abbildung). In den Beinvenen reichert
sich beim Sitzenden oder im Stehen Blut an, die Halsvenen sind hingegen
nicht gefüllt, außer wenn durch Pressen oder Belastung der venöse Druck
ansteigt. Hervorspringende Halsvenen beim ruhig aufrecht sitzenden
Patienten (kein Singen, Pressen o.ä.) gelten als diagnostisches Zeichen (Rückstau vor dem Herzen:
Herzinsuffizienz).
Abbildung). In den Beinvenen reichert
sich beim Sitzenden oder im Stehen Blut an, die Halsvenen sind hingegen
nicht gefüllt, außer wenn durch Pressen oder Belastung der venöse Druck
ansteigt. Hervorspringende Halsvenen beim ruhig aufrecht sitzenden
Patienten (kein Singen, Pressen o.ä.) gelten als diagnostisches Zeichen (Rückstau vor dem Herzen:
Herzinsuffizienz).  Die übliche nichtinvasive
Blutdruckmessung mittels Staumanschette (Sphygmo (mano) metrie
Die übliche nichtinvasive
Blutdruckmessung mittels Staumanschette (Sphygmo (mano) metrie ) beruht auf dem Prinzip, dass
die Blutströmung durch den Manschettendruck so über das Gewebe auf die
Arterie übertragen wird, dass
) beruht auf dem Prinzip, dass
die Blutströmung durch den Manschettendruck so über das Gewebe auf die
Arterie übertragen wird, dass  die Strömung in der Arterie dann vollständig blockiert wird, wenn der
Manschettendruck den systolischen Druck im Arteriensystem übersteigt;
und dass
die Strömung in der Arterie dann vollständig blockiert wird, wenn der
Manschettendruck den systolischen Druck im Arteriensystem übersteigt;
und dass die Strömung in der Arterie zu keinem Zeitpunkt mehr zum Erliegen
kommt, wenn der Manschettendruck den diastolischen Druck im
Arteriensystem unterschreitet.
die Strömung in der Arterie zu keinem Zeitpunkt mehr zum Erliegen
kommt, wenn der Manschettendruck den diastolischen Druck im
Arteriensystem unterschreitet. Als Faustregel kann gelten, dass die Breite der Messmanschette
etwa 40% des jeweiligen Oberarmumfangs betragen soll. Ist die
Manschette schmäler, braucht man höhere Drucke zum Erreichen der
Kompression der Arterie (falsch hohe Werte), ist sie zu breit, werden
die Kompressionsdrucke zu früh erreicht (falsch niedrige
Blutdruckwerte).
Als Faustregel kann gelten, dass die Breite der Messmanschette
etwa 40% des jeweiligen Oberarmumfangs betragen soll. Ist die
Manschette schmäler, braucht man höhere Drucke zum Erreichen der
Kompression der Arterie (falsch hohe Werte), ist sie zu breit, werden
die Kompressionsdrucke zu früh erreicht (falsch niedrige
Blutdruckwerte). Korotkoff-Geräusche
Korotkoff-Geräusche  bei Druckreduktion in der Manschette, nachdem diese über den systolischen Wert aufgeblasen wurde (auskultatorisches Kriterium): Systolischer (Auftreten) und diastolischer Druck (Verschwinden der Geräusche) werden ermittelt (cuff and manometer method)
bei Druckreduktion in der Manschette, nachdem diese über den systolischen Wert aufgeblasen wurde (auskultatorisches Kriterium): Systolischer (Auftreten) und diastolischer Druck (Verschwinden der Geräusche) werden ermittelt (cuff and manometer method)
 Erstes Auftreten tastbaren Pulses bei Druckreduktion in der Manschette (palpatorisches Kriterium). Diese Methode erlaubt nur die Messung des systolischen (nicht des diastolischen) Drucks
Erstes Auftreten tastbaren Pulses bei Druckreduktion in der Manschette (palpatorisches Kriterium). Diese Methode erlaubt nur die Messung des systolischen (nicht des diastolischen) Drucks
 Während der Messung auftretende Druckschwankungen in der Manschette (oszillometrisches
Kriterium): Maximale Oszillationen zeigen die Höhe des arteriellen
Mitteldrucks an. Der diastolische Druck wird errechnet, nicht gemessen (automated oscillometric method)
Während der Messung auftretende Druckschwankungen in der Manschette (oszillometrisches
Kriterium): Maximale Oszillationen zeigen die Höhe des arteriellen
Mitteldrucks an. Der diastolische Druck wird errechnet, nicht gemessen (automated oscillometric method) 
 Blutströmung (Ultraschall-Doppler) peripher von der Engstelle: Strömung als Funktion des Manschettendrucks.
Blutströmung (Ultraschall-Doppler) peripher von der Engstelle: Strömung als Funktion des Manschettendrucks.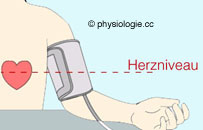 Der arterielle Blutdruck (Faustregel für den Mitteldruck in Herzhöhe:
Herzzeitvolumen mal peripherer Gefäßwiderstand) hängt von zahlreichen
Faktoren ab:
Der arterielle Blutdruck (Faustregel für den Mitteldruck in Herzhöhe:
Herzzeitvolumen mal peripherer Gefäßwiderstand) hängt von zahlreichen
Faktoren ab: Höhe der Messstelle - je dm Höhenunterschied ändert sich der hydrostatische Druck um 1 kPa = 7,5 mmHg
Höhe der Messstelle - je dm Höhenunterschied ändert sich der hydrostatische Druck um 1 kPa = 7,5 mmHg Förderleistung des linken Ventrikels (steigt diese, baut sich ein höherer arterieller Druck im Gefäßsystem auf)
Förderleistung des linken Ventrikels (steigt diese, baut sich ein höherer arterieller Druck im Gefäßsystem auf) Eigenschaften der Arterien (Windkesseleffekt)
Eigenschaften der Arterien (Windkesseleffekt)  - steife Arterien erhöhen den Druck, vor allem den systolischen, da sie Volumenpulse weniger gut auffangen
- steife Arterien erhöhen den Druck, vor allem den systolischen, da sie Volumenpulse weniger gut auffangen gesamter peripherer Gefäßwiderstand
- nimmt dieser zu, fließt Blut langsamer in das Niederdrucksystem aus,
es steigt der arterielle Druck, vor allem der diastolische
gesamter peripherer Gefäßwiderstand
- nimmt dieser zu, fließt Blut langsamer in das Niederdrucksystem aus,
es steigt der arterielle Druck, vor allem der diastolische Die Absolutgenauigkeit (accuracy) der nichtinvasiven Blutdruckmessung ist eingeschränkt, der zu erwartende Fehler beträgt etwa ±10 mmHg oder mehr. Wichtig ist die Manschettenbreite;
je dünner die Extremität, desto eher wird bei gegebenen
Druckverhältnissen die Arterie verschlossen (deshalb verwendet man
schmale "Kindermanschetten" für dünne Extremitäten und breitere
Manschetten, wenn der Arm einen großen Umfang aufweist).
Die Absolutgenauigkeit (accuracy) der nichtinvasiven Blutdruckmessung ist eingeschränkt, der zu erwartende Fehler beträgt etwa ±10 mmHg oder mehr. Wichtig ist die Manschettenbreite;
je dünner die Extremität, desto eher wird bei gegebenen
Druckverhältnissen die Arterie verschlossen (deshalb verwendet man
schmale "Kindermanschetten" für dünne Extremitäten und breitere
Manschetten, wenn der Arm einen großen Umfang aufweist). 
 Abbildung: Invasive Blutdruckmessung (Sonde in a. radialis)
Abbildung: Invasive Blutdruckmessung (Sonde in a. radialis) Invasive
Blutdruckmessungen
haben den Vorteil höherer Genauigkeit und des direkten Zugangs zur
Messstelle. Sie erfolgen mittels in die Arterie eingebrachter Sonde und
externem Druckfühler (
Invasive
Blutdruckmessungen
haben den Vorteil höherer Genauigkeit und des direkten Zugangs zur
Messstelle. Sie erfolgen mittels in die Arterie eingebrachter Sonde und
externem Druckfühler ( Abbildung).
Mit diesem Verfahren kann hohe Präzision und Absolutgenauigkeit
erreicht werden, es eignet sich für Blutdruckmonitoring in
Extremsituationen (perioperativ,
Intensivstation).
Abbildung).
Mit diesem Verfahren kann hohe Präzision und Absolutgenauigkeit
erreicht werden, es eignet sich für Blutdruckmonitoring in
Extremsituationen (perioperativ,
Intensivstation).  Die erste invasive Blutdruckmessung wurde vermutlich von Stephen Hales durchgeführt. 1733
verband er ein 3 Meter langes Glasrohr über eine Ganstrachea mit der
Halsschlagader eines Pferdes (das nicht betäubt und in dieser Situation
sicher beträchtlich hyperton war) und maß die Höhe der Blutsäule im
Rohr (annähernd in m H2O, das spezifische Gewicht von Blut liegt nur 6% über 1). Ein Jahrhundert später führte Jean L.M. Poiseuille die Verwendung von Quecksilber für die Manometrie ein - die hohe Massendichte (~13,5
mal die von Wasser) macht Druckmessungen (in mmHg) mit wesentlich
kürzeren U-Rohren möglich. Poiseuille konnte zeigen, dass der
Blutdruckabfall von der Aorta zu peripheren Arterien sehr gering ist
(und diese Strecke daher kaum Strömungswiderstand bietet).
Die erste invasive Blutdruckmessung wurde vermutlich von Stephen Hales durchgeführt. 1733
verband er ein 3 Meter langes Glasrohr über eine Ganstrachea mit der
Halsschlagader eines Pferdes (das nicht betäubt und in dieser Situation
sicher beträchtlich hyperton war) und maß die Höhe der Blutsäule im
Rohr (annähernd in m H2O, das spezifische Gewicht von Blut liegt nur 6% über 1). Ein Jahrhundert später führte Jean L.M. Poiseuille die Verwendung von Quecksilber für die Manometrie ein - die hohe Massendichte (~13,5
mal die von Wasser) macht Druckmessungen (in mmHg) mit wesentlich
kürzeren U-Rohren möglich. Poiseuille konnte zeigen, dass der
Blutdruckabfall von der Aorta zu peripheren Arterien sehr gering ist
(und diese Strecke daher kaum Strömungswiderstand bietet). Patient/in für mindestens 15 Minuten in einem ruhigen, abgeschirmten,
wohltemperierten Raum, alleine, im Liegen (kein Stresseinfluss)
Patient/in für mindestens 15 Minuten in einem ruhigen, abgeschirmten,
wohltemperierten Raum, alleine, im Liegen (kein Stresseinfluss)
 Messung erfolgt auf Herzhöhe (hydrostatische Druckschichtung im
Kreislauf; arterieller hydrostatischer Indifferenzpunkt etwa auf Höhe
des Aortenbogens)
Messung erfolgt auf Herzhöhe (hydrostatische Druckschichtung im
Kreislauf; arterieller hydrostatischer Indifferenzpunkt etwa auf Höhe
des Aortenbogens)
 Messung erfolgt mehrfach und automatisiert
Messung erfolgt mehrfach und automatisiert
 Messung erfolgt mit geeigneter Manschette, sonst Verfälschung der
Messwerte (Breite je nach Oberarmdurchmesser; "Kindermanschetten" sind
schmäler)
Messung erfolgt mit geeigneter Manschette, sonst Verfälschung der
Messwerte (Breite je nach Oberarmdurchmesser; "Kindermanschetten" sind
schmäler) Fehler, die bei der Blutdruckmessung zu beachten / vermeiden sind:
Fehler, die bei der Blutdruckmessung zu beachten / vermeiden sind:
 Messanordnung: Messfehler durch Gerätschaft (ungeeichtes Gerät, falsche Manschette)
Messanordnung: Messfehler durch Gerätschaft (ungeeichtes Gerät, falsche Manschette)
 Position: Messstelle über oder unter Herzniveau (Messung an der Hand!)
Position: Messstelle über oder unter Herzniveau (Messung an der Hand!)
 Belastung: Patient/in während Messung nicht im Ruhezustand (psychisch / physisch belastet)
Belastung: Patient/in während Messung nicht im Ruhezustand (psychisch / physisch belastet)
 Orthostatischer Einfluss (Stehen - Sitzen - Liegen)
Orthostatischer Einfluss (Stehen - Sitzen - Liegen)
 Medikamente (inkl. Koffein, Nikotin)
Medikamente (inkl. Koffein, Nikotin)
 Stuhl- oder Harndrang
Stuhl- oder Harndrang| Ist eine Arterie eingeengt (komprimiert), nimmt der Blutdruck distal von der Engstelle ab Findet man reduzierte Druckwerte nur an einem Arm (bei gleicher Lagerung), kann hier eine Stenose zwischen a. brachialis bzw. truncus brachiocephalicus und Messstelle vorliegen |
 Normalerweise beträgt der Blutdruckwert, der unter solchen definierten Ruhebedingungen erhoben wird, nicht mehr als 130 / 85. Der Ruheblutdruck sollte nicht über 140 / 90 mmHg liegen. Persistieren höhere Werte, gilt dies als arterielle Hypertonie.
Normalerweise beträgt der Blutdruckwert, der unter solchen definierten Ruhebedingungen erhoben wird, nicht mehr als 130 / 85. Der Ruheblutdruck sollte nicht über 140 / 90 mmHg liegen. Persistieren höhere Werte, gilt dies als arterielle Hypertonie. Wenn blutdrucksenkende Medikamente verwendet werden: Reduktion / Absetzen
Wenn blutdrucksenkende Medikamente verwendet werden: Reduktion / Absetzen Auslösefaktoren vermeiden, z.B.: Längeres Stehen, Hitze (orthostatische
Hypotonie / Kollaps); rasches Aufstehen; starker Alkoholgenuss
Auslösefaktoren vermeiden, z.B.: Längeres Stehen, Hitze (orthostatische
Hypotonie / Kollaps); rasches Aufstehen; starker Alkoholgenuss Falls venöse Insuffizienz besteht: Stützstrümpfe, elastische Binden an den Beinen
Falls venöse Insuffizienz besteht: Stützstrümpfe, elastische Binden an den Beinen Bei Kollapsgefahr: Rückenlage, Beine hochlagern (vgl. dort)
Bei Kollapsgefahr: Rückenlage, Beine hochlagern (vgl. dort) Bei Hypotonie wirksame Medikamente sind z.B.
Bei Hypotonie wirksame Medikamente sind z.B.  Sympathomimetika (periphere Vasokonstriktion),
Sympathomimetika (periphere Vasokonstriktion),  Volumenerhöher (Fludrocortison: hohe Mineralcorticoidwirkung).
Volumenerhöher (Fludrocortison: hohe Mineralcorticoidwirkung). Diuretika (Volumenabnahme → verringerter Füllungsdruck → Herzentlastung)
Diuretika (Volumenabnahme → verringerter Füllungsdruck → Herzentlastung)  ß-Rezeptor-Antagonisten (periphere Vasodilatation)
ß-Rezeptor-Antagonisten (periphere Vasodilatation) ACE-Hemmer (Abnahme Angiotensin II → periphere Vasodilatation)
ACE-Hemmer (Abnahme Angiotensin II → periphere Vasodilatation)


 Abbildung).
So kommt es beim Aufrichten aus der liegenden Grundposition (Kipptisch)
zu zahlreichen physiologischen Anpassungsreaktionen:
Abbildung).
So kommt es beim Aufrichten aus der liegenden Grundposition (Kipptisch)
zu zahlreichen physiologischen Anpassungsreaktionen:  Die Pulsfrequenz
nimmt um 10-20 bpm zu (Barorezeptorreflex: Steigender Sympathikustonus,
sinkender parasympathischer Einfluss auf das Herz - positive
Chronotropie). Dadurch soll der - aus hydrostatischen Gründen -
plötzlich verringerte Blutrückstrom zum rechten Herzen insoweit
kompensiert werden, dass der arterielle Blutdruck stabilisiert wird -
trotz eines Abfalls des Herzminutenvolumens um ~30%
Die Pulsfrequenz
nimmt um 10-20 bpm zu (Barorezeptorreflex: Steigender Sympathikustonus,
sinkender parasympathischer Einfluss auf das Herz - positive
Chronotropie). Dadurch soll der - aus hydrostatischen Gründen -
plötzlich verringerte Blutrückstrom zum rechten Herzen insoweit
kompensiert werden, dass der arterielle Blutdruck stabilisiert wird -
trotz eines Abfalls des Herzminutenvolumens um ~30% Der periphere Gefäßwiderstand nimmt zu - erhöhter Sympathikustonus führt zu allgemeiner Vasokonstriktion. Auch hier ist der Barorezeptorreflex auslösend
Der periphere Gefäßwiderstand nimmt zu - erhöhter Sympathikustonus führt zu allgemeiner Vasokonstriktion. Auch hier ist der Barorezeptorreflex auslösend Zahlreiche hormonelle Antworten
erfolgen mit einer gewissen Zeitverzögerung - z.B. Anstieg der
Vasopressin-, Aldosteron- oder Adrenalin / Noradrenalinkonzentrationen
im Blut
Zahlreiche hormonelle Antworten
erfolgen mit einer gewissen Zeitverzögerung - z.B. Anstieg der
Vasopressin-, Aldosteron- oder Adrenalin / Noradrenalinkonzentrationen
im Blut Einzelheiten dazu s. dort
Einzelheiten dazu s. dort Die
Funktionstüchtigkeit der Kreislaufregulation kann mit dem
Schellong-Test
Die
Funktionstüchtigkeit der Kreislaufregulation kann mit dem
Schellong-Test  (=Orthostaseversuch) ermittelt werden: Blutdruck und
Herzfrequenz werden zuerst am sitzenden,
dann am stehenden Probanden gemessen.
Normalerweise steigt die Herzfrequenz leicht (10-20 bpm) an, der
arterielle Blutdruck bleibt stabil. Der Kreislauf ist dann in der Lage,
die hydrostatischen Änderungen durch Lageänderung zu kompensieren.
(=Orthostaseversuch) ermittelt werden: Blutdruck und
Herzfrequenz werden zuerst am sitzenden,
dann am stehenden Probanden gemessen.
Normalerweise steigt die Herzfrequenz leicht (10-20 bpm) an, der
arterielle Blutdruck bleibt stabil. Der Kreislauf ist dann in der Lage,
die hydrostatischen Änderungen durch Lageänderung zu kompensieren. 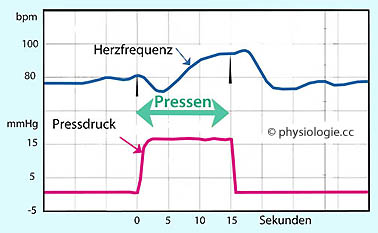

 Der Valsalva-Versuch
Der Valsalva-Versuch
 (
( Abbildung) testet die Kreislaufreaktion (Herzfrequenz, Blutdruck) auf eine
(definierte: Messung an Mundstück) Steigerung des intrathorakalen
Drucks durch Ausatembewegung gegen einen Widerstand. Beim Pressen nimmt
die Herzfrequenz zunächst ab (Barorezeptorreflex reagiert auf den
primär erhöhten Druck), dann zu (Schlagvolumen nimmt mit dem venösen
Rückstrom rasch ab, damit sinkt auch der Blutdruck).
Abbildung) testet die Kreislaufreaktion (Herzfrequenz, Blutdruck) auf eine
(definierte: Messung an Mundstück) Steigerung des intrathorakalen
Drucks durch Ausatembewegung gegen einen Widerstand. Beim Pressen nimmt
die Herzfrequenz zunächst ab (Barorezeptorreflex reagiert auf den
primär erhöhten Druck), dann zu (Schlagvolumen nimmt mit dem venösen
Rückstrom rasch ab, damit sinkt auch der Blutdruck).  Beim Müller-Versuch
Beim Müller-Versuch  wird umgekehrt ein Unterdruck im Thorakalraum als Reiz zur Kreislaufstimulation verwendet.
wird umgekehrt ein Unterdruck im Thorakalraum als Reiz zur Kreislaufstimulation verwendet. Beim Cold pressor test
(CP-Test) wird eine Hand (üblicherweise für eine Minute) in Eiswasser
getaucht. Über somatosensorische Afferenzen kommt es zur Aktivierung
sympathischer Fasern und Vasokonstriktion, Blutdruckerhöhung um bis zu
40 mmHg (normalerweise 10-25 mmHg - dauert 2-3 Minuten an) und
Freisetzung von Katecholaminen (im Blut nachweisbar).
Beim Cold pressor test
(CP-Test) wird eine Hand (üblicherweise für eine Minute) in Eiswasser
getaucht. Über somatosensorische Afferenzen kommt es zur Aktivierung
sympathischer Fasern und Vasokonstriktion, Blutdruckerhöhung um bis zu
40 mmHg (normalerweise 10-25 mmHg - dauert 2-3 Minuten an) und
Freisetzung von Katecholaminen (im Blut nachweisbar).
 Das Tempo, mit dem sich die systolische Druckwelle vom Herzen in die peripheren Arterien ausbreitet (Pulswellengeschwindigkeit PWG),
gibt Aufschluss über die Volumendehnbarkeit (Compliance) der Arterienwände: Je geringer die Dehnbarkeit, desto höher die PWG (Arteriosklerose,
Gefäßwandalterung).
Das Tempo, mit dem sich die systolische Druckwelle vom Herzen in die peripheren Arterien ausbreitet (Pulswellengeschwindigkeit PWG),
gibt Aufschluss über die Volumendehnbarkeit (Compliance) der Arterienwände: Je geringer die Dehnbarkeit, desto höher die PWG (Arteriosklerose,
Gefäßwandalterung). | Pulswellengeschwindigkeit (PWG) = Laufstrecke (d) / Laufzeit (t) |
 Abbildung).
Abbildung). Die Kreislaufzeit kann ermittelt werden, indem ein Indikator (Farbstoff) i.v. injiziert wird (Armvene) und die Zeit (nach Injektion) bis
zur Ankunft der Indikatorwolke an einer Messstelle (Ohr) ermittelt
wird. Wie die
Die Kreislaufzeit kann ermittelt werden, indem ein Indikator (Farbstoff) i.v. injiziert wird (Armvene) und die Zeit (nach Injektion) bis
zur Ankunft der Indikatorwolke an einer Messstelle (Ohr) ermittelt
wird. Wie die  Abbildung zeigt, können dabei eine Reihe von
Kennzahlen gewonnen werden, die über die Dynamik der Indikatorpassage
Auskunft geben. So gibt die Rezirkulationszeit die Dauer von der 1. bis zur 2. Passage (Gipfelkonzentration) des Indikators an der Messstelle an.
Abbildung zeigt, können dabei eine Reihe von
Kennzahlen gewonnen werden, die über die Dynamik der Indikatorpassage
Auskunft geben. So gibt die Rezirkulationszeit die Dauer von der 1. bis zur 2. Passage (Gipfelkonzentration) des Indikators an der Messstelle an.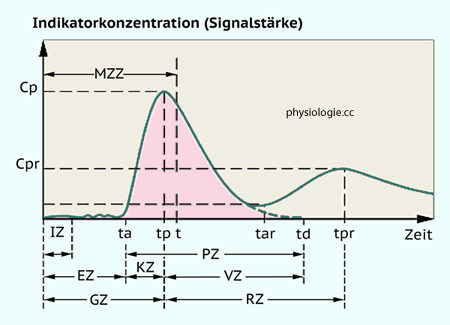
 Abbildung: Farbstoffverdünnungsmethode zur Bestimmung von Passagezeiten
Abbildung: Farbstoffverdünnungsmethode zur Bestimmung von Passagezeiten cpr, maximale Konzentration des rezirkulierenden Farbstoffs (peak concentration of recirculate dye)
cpr, maximale Konzentration des rezirkulierenden Farbstoffs (peak concentration of recirculate dye)  EZ, Erscheinungszeit = ta (appearance time)
EZ, Erscheinungszeit = ta (appearance time)  GZ, Gipfelzeit = tp (peak concentration time)
GZ, Gipfelzeit = tp (peak concentration time)  IZ, Injektionszeit
IZ, Injektionszeit  KZ, Konzentrationszeit = ta → p = tp-ta (build-up time)
KZ, Konzentrationszeit = ta → p = tp-ta (build-up time)  MZZ, mittlere Zirkulationszeit = Kreislaufzeit = t (mean transit time
MZZ, mittlere Zirkulationszeit = Kreislaufzeit = t (mean transit time  PZ, Passagezeit = ta → d = td-ta (passage time)
PZ, Passagezeit = ta → d = td-ta (passage time)  RZ, Rezirkulationszeit = tp → pr = tpr-tp (recirculation time)
RZ, Rezirkulationszeit = tp → pr = tpr-tp (recirculation time)  tar, Erscheinungszeit des rezirkulierenden Farbstoffs (appearance time of recirculate dye)
tar, Erscheinungszeit des rezirkulierenden Farbstoffs (appearance time of recirculate dye)  td, 1% Farbstoffkonzentration der extrapolierten Kurve (1% peak concentration)
td, 1% Farbstoffkonzentration der extrapolierten Kurve (1% peak concentration)  tpr, Gipfelzeit des rezirkulierenden Farbstoffs (peak concentration time of recirculate dye)
tpr, Gipfelzeit des rezirkulierenden Farbstoffs (peak concentration time of recirculate dye)  VZ, Verdünnungszeit = tp → d = td-tp (disappearance time)
VZ, Verdünnungszeit = tp → d = td-tp (disappearance time)
 Die Kreislaufzeit sinkt, wenn das Herzzeitvolumen erhöht ist und das Blut daher rascher rezirkuliert: Beispielsweise bei Fieber, Anämien oder Hyperthyreose (erhöhte
Herzfrequenz), auch bei einem Rechts-Links-Shunt, bei dem das Blut zum
Teil - unter Umgehung des Pulmonalkreislaufs - direkt vom rechten in
das linke Herz übertitt (und mit ihm der Indikator). Ist das
Herzzeitvolumen hingegen reduziert (z.B. bei Herzinsuffizienz), ist die
Kreislaufzeit verlängert (Rückstau des Blutes vor dem Herzen).
Die Kreislaufzeit sinkt, wenn das Herzzeitvolumen erhöht ist und das Blut daher rascher rezirkuliert: Beispielsweise bei Fieber, Anämien oder Hyperthyreose (erhöhte
Herzfrequenz), auch bei einem Rechts-Links-Shunt, bei dem das Blut zum
Teil - unter Umgehung des Pulmonalkreislaufs - direkt vom rechten in
das linke Herz übertitt (und mit ihm der Indikator). Ist das
Herzzeitvolumen hingegen reduziert (z.B. bei Herzinsuffizienz), ist die
Kreislaufzeit verlängert (Rückstau des Blutes vor dem Herzen). Die Strömung des Blutes in einer Arterie kann nichtinvasiv unter Verwendung des Doppler-Effekts
Die Strömung des Blutes in einer Arterie kann nichtinvasiv unter Verwendung des Doppler-Effekts  mittels Ultraschall gemessen werden (kontinuierlicher, continuous wave Doppler CWD - oder gepulster Doppler, Pulsed-wave Doppler
PWD). Damit kann z.B. die Strömung in einer Halsschlagader oder a.
cerebri media (Hirndurchblutung), Nierengefäßen (renale Perfusion),
Extremitätengefäßen u.a. dargestellt werden. Bei der gepulsten
Dopplermethode sendet der Schallkopf kurze Schallsequenzen aus,
unterbrochen durch stille Perioden des "Lauschens" auf das Echo.
mittels Ultraschall gemessen werden (kontinuierlicher, continuous wave Doppler CWD - oder gepulster Doppler, Pulsed-wave Doppler
PWD). Damit kann z.B. die Strömung in einer Halsschlagader oder a.
cerebri media (Hirndurchblutung), Nierengefäßen (renale Perfusion),
Extremitätengefäßen u.a. dargestellt werden. Bei der gepulsten
Dopplermethode sendet der Schallkopf kurze Schallsequenzen aus,
unterbrochen durch stille Perioden des "Lauschens" auf das Echo. 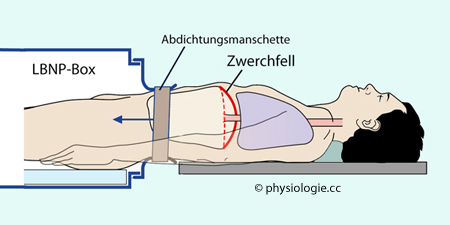
 Abbildung: Versuchsanordnung zum Einwirken von Unterdruck auf die untere Körperhälfte (LBNP)
Abbildung: Versuchsanordnung zum Einwirken von Unterdruck auf die untere Körperhälfte (LBNP)
 Abbildung). Vom Bauch abwärts kommt
die Person in einen Unterdruckteil zu liegen; etwa auf Nabelhöhe sorgt
eine Manschette für luftdichten Abschluss.
Abbildung). Vom Bauch abwärts kommt
die Person in einen Unterdruckteil zu liegen; etwa auf Nabelhöhe sorgt
eine Manschette für luftdichten Abschluss.  s. Abbildung oben).
In diesem Fall kann die Resilienz des Kreislaufs sozusagen austitriert
werden: Die Kombination Unterdruck - Kippwinkel - Zeitdauer der
Reizkombination erlaubt eine ziemlich präzise Bestimmung der
individuellen Kreislaufstabilität und damit der Maximalbelastung, die
eine Person ohne Bewusstseinsverlust zu ertragen vermag. Nimmt die Gehirndurchblutung auf unter ~50% des Normalwertes (definiert bei normalerm Blut-pCO2, ohne Kreislaufbelastung) ab, steht die Person an der Schwelle der Bewusstlosigkeit; diese stellt sich dann schlagartig ein.
s. Abbildung oben).
In diesem Fall kann die Resilienz des Kreislaufs sozusagen austitriert
werden: Die Kombination Unterdruck - Kippwinkel - Zeitdauer der
Reizkombination erlaubt eine ziemlich präzise Bestimmung der
individuellen Kreislaufstabilität und damit der Maximalbelastung, die
eine Person ohne Bewusstseinsverlust zu ertragen vermag. Nimmt die Gehirndurchblutung auf unter ~50% des Normalwertes (definiert bei normalerm Blut-pCO2, ohne Kreislaufbelastung) ab, steht die Person an der Schwelle der Bewusstlosigkeit; diese stellt sich dann schlagartig ein. Abbildung: Humanzentrifuge
Abbildung: Humanzentrifuge
 Abbildung) dienen ähnlichen Zwecken, der Aufwand ist
erheblich größer: Sie ermöglichen eine Vervielfachung der
Erdbeschleunigung. Die durch die Drehung der Kabine entstenende Zentrifugalkraft berechnet sich aus dem Produkt Radius mal Quadrat der Winkelgeschwindigkeit (Änderung des Rotationswinkels pro Zeit).
Abbildung) dienen ähnlichen Zwecken, der Aufwand ist
erheblich größer: Sie ermöglichen eine Vervielfachung der
Erdbeschleunigung. Die durch die Drehung der Kabine entstenende Zentrifugalkraft berechnet sich aus dem Produkt Radius mal Quadrat der Winkelgeschwindigkeit (Änderung des Rotationswinkels pro Zeit). 
 Die hydrostatische Druckschichtung im Gefäßsystem muss bei der Blutdruckmessung berücksichtigt werden (z.B. Staumanschette in Herzhöhe). Druckangaben in mmHg sind immer noch üblich (1 kPa entspricht 7,5 mmHg). Bei der sphygmomanometrischen Methode (RR: Riva-Rocci) gelten auskultatorische (Auftreten / Verschwinden der Korotkoff-Geräusche), palpatorische (Verschwinden des Pulses), oszillometrische Kriterien (Druckschwankungen in der Manschette). Nichtinvasive Blutdruckmessung hat beschränkte
Absolutgenauigkeit (±10 mmHg oder mehr); die Manschettenbreite muss auf
den Durchmesser der Extremität abgestimmt sein. Invasive Messungen
erlauben genauere / präzisere Blutdruckmessungen und kontinuierliches
Monitoring der Pulswellenform. Der Ruheblutdruck sollte nicht über 140
/ 90 mmHg liegen (Muskelarbeit erhöht den Mitteldruck um 10-40 mmHg), Werte unter 110/60 bei Männern / 100/60 bei Frauen indizieren arterielle Hypotonie (vorübergehend niedrige
Werte nach dem Aufstehen bedeuten orthostatische Hypotonie und haben
keinen Krankheitswert). Im Schlaf kann der Blutdruck auf
~80/50 mmHg sinken Die hydrostatische Druckschichtung im Gefäßsystem muss bei der Blutdruckmessung berücksichtigt werden (z.B. Staumanschette in Herzhöhe). Druckangaben in mmHg sind immer noch üblich (1 kPa entspricht 7,5 mmHg). Bei der sphygmomanometrischen Methode (RR: Riva-Rocci) gelten auskultatorische (Auftreten / Verschwinden der Korotkoff-Geräusche), palpatorische (Verschwinden des Pulses), oszillometrische Kriterien (Druckschwankungen in der Manschette). Nichtinvasive Blutdruckmessung hat beschränkte
Absolutgenauigkeit (±10 mmHg oder mehr); die Manschettenbreite muss auf
den Durchmesser der Extremität abgestimmt sein. Invasive Messungen
erlauben genauere / präzisere Blutdruckmessungen und kontinuierliches
Monitoring der Pulswellenform. Der Ruheblutdruck sollte nicht über 140
/ 90 mmHg liegen (Muskelarbeit erhöht den Mitteldruck um 10-40 mmHg), Werte unter 110/60 bei Männern / 100/60 bei Frauen indizieren arterielle Hypotonie (vorübergehend niedrige
Werte nach dem Aufstehen bedeuten orthostatische Hypotonie und haben
keinen Krankheitswert). Im Schlaf kann der Blutdruck auf
~80/50 mmHg sinken Lageänderungen können zur Testung der Kreislaufregulation dienen (Schellong-Test,
Kipptischversuch). So sinkt beim Aufstehen aus liegender Position das
Herzminutenvolumen um ~30% (Vorlast sinkt: das Herz liegt über dem
venösen hydrostatischen Indifferenzpunkt), peripherer Widerstand und die Pulsfrequenz nehmen zu (Barorezeptorreflex: Carotisrezeptoren liegen über dem arteriellen hydrostatischen Indifferenzpunkt), der
arterielle Blutdruck bleibt stabil. Hormonelle Antworten erfolgen
verzögert (Anstieg des Katecholamin-, Vasopressin-, Aldosteronspiegels) Lageänderungen können zur Testung der Kreislaufregulation dienen (Schellong-Test,
Kipptischversuch). So sinkt beim Aufstehen aus liegender Position das
Herzminutenvolumen um ~30% (Vorlast sinkt: das Herz liegt über dem
venösen hydrostatischen Indifferenzpunkt), peripherer Widerstand und die Pulsfrequenz nehmen zu (Barorezeptorreflex: Carotisrezeptoren liegen über dem arteriellen hydrostatischen Indifferenzpunkt), der
arterielle Blutdruck bleibt stabil. Hormonelle Antworten erfolgen
verzögert (Anstieg des Katecholamin-, Vasopressin-, Aldosteronspiegels)  Der Valsalva-Versuch
testet Herzfrequenz und Blutdruck (mehrphasige Antworten) während und
nach Steigerung des intrathorakalen Drucks durch Pressen. Beim Müller-Versuch wird umgekehrt ein Unterdruck im Thorakalraum gehalten. Beim Cold pressor test wird eine Hand für eine Minute in Eiswasser getaucht (Vasokonstriktion, Blutdruckerhöhung, Freisetzung von Katecholaminen) Der Valsalva-Versuch
testet Herzfrequenz und Blutdruck (mehrphasige Antworten) während und
nach Steigerung des intrathorakalen Drucks durch Pressen. Beim Müller-Versuch wird umgekehrt ein Unterdruck im Thorakalraum gehalten. Beim Cold pressor test wird eine Hand für eine Minute in Eiswasser getaucht (Vasokonstriktion, Blutdruckerhöhung, Freisetzung von Katecholaminen) Die Pulswellengeschwindigkeit gibt Aufschluss über die Compliance der Arterienwände: Je geringer die Dehnbarkeit (Arteriosklerose), desto höher die PWG (junge gesunde Personen: Herznah
~4 m/s, peripher bis zu 10 m/s; steife Arterienwand: Bis zu 15 m/s) Die Pulswellengeschwindigkeit gibt Aufschluss über die Compliance der Arterienwände: Je geringer die Dehnbarkeit (Arteriosklerose), desto höher die PWG (junge gesunde Personen: Herznah
~4 m/s, peripher bis zu 10 m/s; steife Arterienwand: Bis zu 15 m/s) Die Kreislaufzeit
wird durch Injektion eines Indikators und Messung der Zeit bis zur
Ankunft der Indikatorwolke an einer Messstelle (Ohr) ermittelt. Die
Rezirkulationszeit sinkt bei Erhöhung des Herzzeitvolumens; ist es reduziert, ist die Kreislaufzeit verlängert (z.B. Herzinsuffizienz) Die Kreislaufzeit
wird durch Injektion eines Indikators und Messung der Zeit bis zur
Ankunft der Indikatorwolke an einer Messstelle (Ohr) ermittelt. Die
Rezirkulationszeit sinkt bei Erhöhung des Herzzeitvolumens; ist es reduziert, ist die Kreislaufzeit verlängert (z.B. Herzinsuffizienz) Mit Ultraschall kann die Blutströmung in einer Arterie (Hirndurchblutung: a. carotis, a. cerebri media) dargestellt werden (continuous
wave Doppler CWD oder pulsed-wave Doppler PWD). Statt Ultraschall
kann auch gepulster Laser verwendet werden (laser Doppler fluxmeter).
Bei der Okklusionsplethysmographie wird der venöse Abfluss blockiert
(40 mmHg), arteriell strömt das Blut zu, die Extremität schwillt an
(Umfangsmessung). Unter Verwendung des Fick'schen Prinzips (Volumen /
Zeit / Indikatorkonzentration) wird z.B. die PAH-Clearance ermittelt.
Für kleine Gewebeareale wird die Kety-Methode verwendet: Ein rasch
diffundierender radioaktiver Marker (Xenon-133) wird injiziert und der
Zeitverlauf des Verschwindens des Tracers (abnehmende Aktivität)
aufgezeichnet (logarithmischer Plot) Mit Ultraschall kann die Blutströmung in einer Arterie (Hirndurchblutung: a. carotis, a. cerebri media) dargestellt werden (continuous
wave Doppler CWD oder pulsed-wave Doppler PWD). Statt Ultraschall
kann auch gepulster Laser verwendet werden (laser Doppler fluxmeter).
Bei der Okklusionsplethysmographie wird der venöse Abfluss blockiert
(40 mmHg), arteriell strömt das Blut zu, die Extremität schwillt an
(Umfangsmessung). Unter Verwendung des Fick'schen Prinzips (Volumen /
Zeit / Indikatorkonzentration) wird z.B. die PAH-Clearance ermittelt.
Für kleine Gewebeareale wird die Kety-Methode verwendet: Ein rasch
diffundierender radioaktiver Marker (Xenon-133) wird injiziert und der
Zeitverlauf des Verschwindens des Tracers (abnehmende Aktivität)
aufgezeichnet (logarithmischer Plot) Kreislauftestung
durch Belastung kann erfolgen durch körperliche Arbeit (Ergometrie),
zusätzliche Beschleunigungskräfte (Humanzentrifuge), Anwendung von Unterdruck auf die untere Körperhälfte (LBNP: Lower body negative pressure). Extrembelastungen werden zu Diagnose- (Maximalbelastbarkeit: Dauer bis Synkope) und
Trainingszwecken (Piloten) genutzt. Sinkt die Gehirndurchblutung auf
<50% des Normalwertes, droht Bewusstlosigkeit (orthostatischer Kollaps) Kreislauftestung
durch Belastung kann erfolgen durch körperliche Arbeit (Ergometrie),
zusätzliche Beschleunigungskräfte (Humanzentrifuge), Anwendung von Unterdruck auf die untere Körperhälfte (LBNP: Lower body negative pressure). Extrembelastungen werden zu Diagnose- (Maximalbelastbarkeit: Dauer bis Synkope) und
Trainingszwecken (Piloten) genutzt. Sinkt die Gehirndurchblutung auf
<50% des Normalwertes, droht Bewusstlosigkeit (orthostatischer Kollaps) |
