

Eine Reise durch die Physiologie - Wie der Körper des Menschen funktioniert

Energie-
und Stoffwechsel

 Wärmehaushalt und Temperaturregulation
Wärmehaushalt und Temperaturregulation
© H. Hinghofer-Szalkay
 Hibernation: hibernare = überwintern (hibernus = winterlich, kalt)
Hibernation: hibernare = überwintern (hibernus = winterlich, kalt)
homöotherm: ὁμοῖος = ähnlich, θερμός = warm
poikilotherm: ποικίλος = wechselnd, θερμός = warm
Pyrogen: πῦρ = Feuer, γένεσις = Ursprung
Stefan-Boltzmann-Gesetz: Josef Stefan, Ludwig Boltzmann
Temperatur: temperare = richtig machen; Kaltes erwärmen, Heißes abkühlen - tempus = (passende) Zeit
Wärme entsteht
im Körper durch biochemische Aktivität (~100 Watt Ruheumsatz einer
erwachsenen Person): Mehr als die Hälfte intrathorakal (vor allem Herz)
und intraabdominal (Eingeweide), 15% im Gehirn. Man spricht vom Körperkern: Dieser liefert dem Organismus beständig Wärme. Nicht-aktive Muskulatur trägt nur zu 20% bei (>40% des
Körpergewichts), bei Aktivität hingegen wird sie zum hot spot der
Energieerzeugung - diese kann dann bis auf ca. 2 kW klettern, die
Körpertemperatur steigt.
Die produzierte Wärme muss abgegeben werden, sonst erhitzt sich der Organismus: 90% gelangen über die Haut (~2 m2),
10% über die Atmung (Verdunstungskälte) an die Umgebung. Bei Bestrahlung der Haut
(Sonnenbad!) nimmt die Haut Wärme auf (Wärmeaustausch über Radiation), und der Wärmeverlust muss anderweitig erfolgen: Sehr effizient ist Verdunstung (Verdampfen von 1 Liter Schweiß führt 560 Cal Energie ab), unterstützt durch Konvektion (Belüftung mit nicht wasserdampfgesättigter Luft). Der Austausch über Leitung
erfolgt mit Substanz, die direkt Wärme von der Haut ableitet
(feste Gegenstände oder Wasser).
Stehen Produktion / Aufnahme einerseits, Abgabe von Wärme andererseits im Gleichgewicht, bleibt die Körpertemperatur konstant. Andernfalls ändert sie sich (Muskelzittern
wärmt, Schwitzen kühlt). Wärmeproduktion erfolgt meist ohne
Muskelzittern (zitterfreie Thermogenese). Ist rasche Erwärmung das Ziel, schaltet ein komplexes
System (Hypothalamus, Hirnstammkerne, motorische Vorderhornsäulen) auf
zufallsverteilte Aktivierung motorischer Einheiten (Muskelzittern).
Gelangt die Körpertemperatur aus dem Normbereich, spricht man von Hyperthermie (Überhitzung, Fieber) oder Hypothermie
(Unterkühlung). Dabei steigt bzw. sinkt der Energiebedarf. Hohe Temperatur reduziert die
Überlebenszeit von Gewebe (beschleunigter Stoffwechsel), Hypothermie (Hibernation) verlängert sie.
Die Mechanismen des Wärmeaustauschs werden durch physiologische Systeme
beeinflusst: Wärmeproduktion (Muskelarbeit, metabolische Aktivität), Wärmeabtransport (kutane Gefäßweite, Perfusion),
Verhalten (Aufsuchen kühler / warmer Orte). Oberstes
Aufsichtsorgan ist der Hypothalamus: Er empfängt aus dem
Organismus Information über Außen- und Innentemperatur (Kälte-,
Wärmerezeptoren) und regelt Istwert-Abweichungen sowie Sollwert-Vorgaben auf eine "gewünschte" Körpertemperatur.
Dieses System steht unter dem Einfluss von ("pyrogenen" = fiebererzeugenden) Zytokinen,
wie Interleukin 1 und 6, und damit den Vorgängen im Immunsystem.
Kältezittern kann die Temperatur rasch steigen lassen
("Schüttelfrost"). Dabei ist Fieber nicht nur von Vorteil
(Kreislaufbelastung, Stoffwechselstress); offenbar hat es sich phylogenetisch insgesamt bewährt. Lässt die Wirkung der
Pyrogene nach, wird überschüssige Wärme durch Verdunstung entfernt ("Gesundschwitzen").
|
Übersicht  Rezeptoren
Rezeptoren  Wärmebildung und -abgabe
Wärmebildung und -abgabe  Umgebungsfaktoren
Umgebungsfaktoren  Zentren
Zentren  Fieber
Fieber  Hyperthermie
Hyperthermie  Hypothermie, RGT-Regel, Q10-Wert
Hypothermie, RGT-Regel, Q10-Wert
 Körperkern, -schale, Gegenstrom-Wärmeaustausch
Körperkern, -schale, Gegenstrom-Wärmeaustausch


UCP (Thermogenin)  Thermoneutrale Zone
Thermoneutrale Zone  Pyrogene
Pyrogene
 Praktische Aspekte
Praktische Aspekte  Core messages
Core messages

 Abbildung: Thermoregulation
Abbildung: Thermoregulation
Nach einer Vorlage bei Silverthorn, Human Physiology - an integrated approach, 4th ed. Pearson International 2007
Thermorezeptoren
in der Haut und im Hypothalamus registrieren Veränderungen der
Umgebungs- und Körpertemperatur. Das Regulationszentrum liegt
vorwiegend im Hypothalamus. Sympathisch-autonome und somatomotorische
Ausgänge beeinflussen das Wärmegleichgewicht und sorgen für eine
Balance von Wärmekonservierung bzw. Wärmebildung einerseits,
Wärmeabgabe andererseits, mit dem Ziel einer Stabilisierung der
Körpertemperatur

Rezeptoren
in der Haut sowie der Tiefe des Körpers reagieren sowohl auf den
absoluten Betrag als auch auf eine Änderung der Temperatur der
erfassten Körperregion mit Veränderung der Aktionspotentialfrequenz,
die sie über afferente Nerven aussenden. Die reflektorischen Antworten
des Körpers - metabolisch, kardiovaskulär, das Verhalten betreffend -
erfolgen über neurale und humorale Wege. Ziel der
Regulationsmechanismen ist eine Stabilisierung der Körpertemperatur.
Diese erfolgt über verschiedene Wege - beispielsweise nimmt die
Herzfrequenz bei Steigerung der Umgebungstemperatur schon zu, bevor der
Organismus selbst messbar wärmer geworden ist. Gleichzeitig wird zur
Abkühlung mehr Blut in die Gefäße der Haut gesteuert (beides kann für
das Herz problematisch werden - Hitze wirkt kreislaufbelastend).
Der Körper detektiert "kalt" und "warm", um seinen Energiehaushalt zu stabilisieren
Der Stoffwechsel setzt Wärmeenergie frei
(Gehirn ~15%, Organe der Brust- und Bauchhöhle ~55%, ruhende Muskulatur ~20% -
bei zunehmender Muskeltätigkeit verschieben sich die Werte zugunsten
des Muskelgewebes). Diese Energie erwärmt den Organismus und wird an
die Umgebung abgegeben (~90% über die Haut, ~10% über die Atemwege).
Zusätzlich nimmt der Körper gelegentlich Wärme aus der Umgebung auf.

 Abbildung: Schema der Temperaturregulation des Körpers
Abbildung: Schema der Temperaturregulation des Körpers
Nach einer Vorlage bei boundless.com
Die
Körpertemperatur ändert sich, wenn das Gleichgewicht von Wärmebildung
(von innen) und Wärmeeinwirkung (von außen) einerseits, Wärmeverlust
andererseits gestört ist. Das kann physiologischerweise z.B. durch
Muskelarbeit geschehen (Körpertemperatur steigt) oder durch Wechsel in
kühle Umgebung (Körpertemperatur sinkt).
Wärme wird produziert durch den Metabolismus und durch Muskelaktivierung, abgegeben durch Verdampfung (Schwitzen), sowie Strahlung und Leitung, soferne die Umgebung kühler als der Körper ist

 Über die Gefäßversorgung von Akren und anderen Hautgebieten, ihre Steuerung und Bedeutung für die Temperaturregulation s. dort
Über die Gefäßversorgung von Akren und anderen Hautgebieten, ihre Steuerung und Bedeutung für die Temperaturregulation s. dort
Die Wärmeproduktion des ruhenden Organismus erfolgt vorwiegend im Körperkern (Gehirn, Herz, Verdauungssystem, Urogenitalsystem - vgl. dort und weiter unten),
und von dort wird die Wärmeenergie auf verschiedenen Wegen - über die
Körperschale - an die Umgebung abgeleitet ( Abbildung). Bei intensiver motorischer Aktivität entfällt ein zunehmender Teil der Wärmeproduktion auf die Skelettmuskulatur.
Abbildung). Bei intensiver motorischer Aktivität entfällt ein zunehmender Teil der Wärmeproduktion auf die Skelettmuskulatur.

 Abbildung: Passive (unregulierte) Übertragung von Wärmeenergie
Abbildung: Passive (unregulierte) Übertragung von Wärmeenergie
Nach einer Vorlage in Boron / Boulpaep: Concise Medical Physiology, Elsevier 2021
Im Gleichgewichtszustand sind die Beträge der Wärmeproduktion und der Wärmeabgabe gleich und die Körpertemperatur bleibt stabil.
Bei Muskelarbeit kann sich die Wärmeproduktion des Körpers
vervielfachen (entsprechende Steigerung von Durchblutung und
Sauerstoffverbrauch s. dort).
Die Wärmeabgabe von der Körperoberfläche an die Umgebung kann über
Verdampfung (2,4 MJ oder ~570 kcal pro Liter verdampftem Wasser), Infrarotstrahlung oder Leitung
erfolgen. Konvektiv wird die Abgabe über Evaporation (soferne die Luft
noch Wasser aufnehmen kann) und Leitung (insbesondere in Wasser)
unterstützt

Mit einer Verdampfungswärme von 2,4 MJ (etwa 570 Cal) pro Liter verdunsteten Wassers (Schweisses) an der Haut ist die Wärmeabgabe über Evaporation besonders effizient. Bei intensiver Hitzebelastung kann der Schweissverlust bis zu 1 l/h (~0,5 l/m2 Haut) oder auch mehr betragen. Rinnt die Hälfte davon ab, verdampfen demnach ~500 ml, was einen Energieverlust von ~1,2
MJ bedeutet - ein Mehrfaches des stündlichen Ruheumsatzes. Je trockener
die Luft, desto besser verdampft das Wasser - die Verdunstung ist eine
Funktioon der Differenz der H2O-Partialdrucke auf der Hautoberfläche (pH2O
bei 37°C und Wasserdampfsättigung: 47 mmHg) und der Umgebung
(schlechter evaporativer Wärmeverlust in schwüler Luft). Pro
Partialdruckdifferenz von 1 kPa (7,5 mmHg) beträgt die Wärmeabgabe 58
W/m2 (W = J/s).
Dabei ist zu beachten, dass nicht nur die Haut, sondern auch die Schleimhäute der Luftwege (feuchte Oberflächen!) -
von den Lungenalveolen über den Bronchialbaum, Trachea, Larynx,
Pharynx, Nasenhöhle und auch Nebenhöhlen - Wärme an die Umgebung
abgeben.
Erhöhter Wärmeverlust erfolgt
über offene Wundflächen (z.B. Abschürfungen), aus denen Wasser
evaporiert, was die Wunden stark abkühlen kann.
Die Wärmemenge, die bei Bestrahlung / Erwärmung von verschiedenen Materialien aufgenommen werden kann, heißt spezifische Wärmekapazität und beträgt z.B. für Wasser etwa das Vierfache (4182 J.kg-1.K-1) der von Luft (1002 J.kg-1.K-1).
Das bedeutet, dass ein in Wasser befindlicher Körper wesentlich rascher
Wärme verlieren (und damit auskühlen) kann als an Luft gleicher
Temperatur.
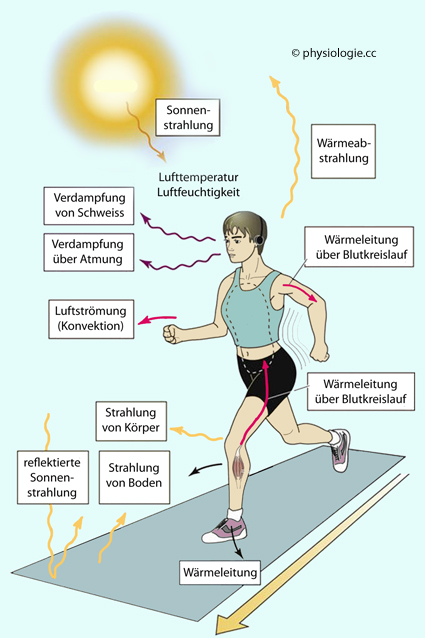
 Abbildung: Faktoren, welche den Wärmeaustausch zwischen Umgebung und Körper beeinflussen
Abbildung: Faktoren, welche den Wärmeaustausch zwischen Umgebung und Körper beeinflussen
Nach einer Vorlage in Boron / Boulpaep: Concise Medical Physiology, Elsevier 2021
Innere und
äußere Wege der Wärmeübertragung am Modell einer im Freien sportlich
aktiven Person. Blut transportiert Wärme aus dem Körperkern in die
Extremitäten, wo es abgekühlt werden kann.
Der Wärmeaustausch zwischen Körper und Umgebung via (elektromagnetischer Wärme-) Strahlung (radiation) berechnet sich nach dem Stefan- Boltzmann- Gesetz (s. unten). Die auf die Erde eintreffende Sonnenstrahlung liefert 1,37 kW/m2.
Die Verdampfung von Wasser (Schweiß) bei Körpertemperatur konsumiert etwa 2,4 MJ/l.
Der Wärmeaustausch über Leitung und Evaporation wird durch Konvektion (Vorbeiströmen von Luft oder Wasser) unterstützt

 Lebewesen (zu denen der Mensch gehört) wird der Wärmeaustausch so
eingestellt, dass die Körpertemperatur in einem relativ engen Bereich
reguliert wird. Wie in jedem Regelkreis sind
dazu Rezeptoren nötig:
Lebewesen (zu denen der Mensch gehört) wird der Wärmeaustausch so
eingestellt, dass die Körpertemperatur in einem relativ engen Bereich
reguliert wird. Wie in jedem Regelkreis sind
dazu Rezeptoren nötig:
An zahlreichen Körperstellen
finden sich temperaturempfindliche Messfühler (Thermorezeptoren)
- sowohl in der Peripherie als auch im Zentralnervensystem. Periphere
Thermorezeptoren liegen in der Haut (knapp unterhalb der Epidermis),
sie messen die Temperatur der Körperschale; andere in und um größere(n) Organe(n), diese messen die Temperatur im Körperkern. Wärmerezeptoren im ZNS finden sich vor allem im Hypothalamus.
Beides sind hauptsächlich Rezeptoren, die auf niedrige Temperatur
ansprechen ("Kälterezeptoren"), einige reagieren auf erhöhte Temperatur
("Wärmerezeptoren") - sie haben unterschiedliche Ansprechcharakteristik ( Abbildung). Man spricht an den betreffenden Stellen von "Kaltpunkten" und "Warmpunkten" (zwischen diesen Zonen liegen temperaturunempfindliche
Areale). Besonders zahlreich sind temperaturempfindlichen Zonen
im Gesicht, insbesondere in der Mundregion (hohes Auflösungsvermögen).
Abbildung). Man spricht an den betreffenden Stellen von "Kaltpunkten" und "Warmpunkten" (zwischen diesen Zonen liegen temperaturunempfindliche
Areale). Besonders zahlreich sind temperaturempfindlichen Zonen
im Gesicht, insbesondere in der Mundregion (hohes Auflösungsvermögen).
Die afferenten Nervenfasern von Messpunkten der Körperschale ziehen mit denen der Oberflächensensibilität, die des Körperkerns mit Splanchnicusnerven sowie dem N. vagus. Sekundäre Nervenfasern ziehen
 im tractus spinothalamicus weiter zur Brücke (nucl. parabrachialis lateralis) und von hier zum Hypothalamus
(medianer nucleus praeopticus als Zentrum für die
Temperaturregulation). Dieser beeinflusst einerseits das Verhalten
(z.B. Aufsuchen entsprechend temperierter Orte), andererseits
vegetative Reaktionen (Durchblutungsveränderung der Haut,
Schweißsekretion / Piloerektion);
im tractus spinothalamicus weiter zur Brücke (nucl. parabrachialis lateralis) und von hier zum Hypothalamus
(medianer nucleus praeopticus als Zentrum für die
Temperaturregulation). Dieser beeinflusst einerseits das Verhalten
(z.B. Aufsuchen entsprechend temperierter Orte), andererseits
vegetative Reaktionen (Durchblutungsveränderung der Haut,
Schweißsekretion / Piloerektion);
 vom Hinterhorn zum ventromedialen Thalamuskern und von dort zur Insel.
vom Hinterhorn zum ventromedialen Thalamuskern und von dort zur Insel.

 Abbildung: Temperaturabhängiges Ansprechverhalten von Kälte- und Wärmerezeptoren
Abbildung: Temperaturabhängiges Ansprechverhalten von Kälte- und Wärmerezeptoren
Kälte-,
Wärme- und Schmerzrezeptoren haben temperaturabhängiges
Empfindlichkeitsverhalten. Auf Temperaturen unter 10°C und über 46°C
sprechen nur noch Schmerzrezeptoren an; Kälterezeptoren reagiern am
stärksten auf Temperaturen um 25°C, Wärmerezeptoren sind auf
Temperaturen um 40°C am empfindlichsten

 Kaltsensoren
sind Aδ-Fasern, sie zeigen ihre maximale Entladungsfrequenz bei etwa 25°C und sprechen auf Hauttemperaturen zwischen etwa 10°C und 40°C an. Unter 8°C senden sie keine Impulse
(anästhesierende Wirkung niedriger Temperatur
Kaltsensoren
sind Aδ-Fasern, sie zeigen ihre maximale Entladungsfrequenz bei etwa 25°C und sprechen auf Hauttemperaturen zwischen etwa 10°C und 40°C an. Unter 8°C senden sie keine Impulse
(anästhesierende Wirkung niedriger Temperatur  , "Vereisen"). Bei Temperaturen
über 45°C melden sie "Schmerz".
, "Vereisen"). Bei Temperaturen
über 45°C melden sie "Schmerz".
 Warmsensoren sind (langsamer leitende)
C-Fasern. Ab 30°C bilden sie Aktionspotentiale, ihr
Empfindlichkeitsmaximum liegt bei 40-45°; darüber nimmt ihre
Entladungsfrequenz rapide ab. Über ihre Beteiligung am Schmerzempfinden
im Bereich um etwa 10°C gibt es widersprüchliche Meinungen.
Warmsensoren sind (langsamer leitende)
C-Fasern. Ab 30°C bilden sie Aktionspotentiale, ihr
Empfindlichkeitsmaximum liegt bei 40-45°; darüber nimmt ihre
Entladungsfrequenz rapide ab. Über ihre Beteiligung am Schmerzempfinden
im Bereich um etwa 10°C gibt es widersprüchliche Meinungen.
 Zur Thermosensibilität und involvierte Rezeptoren s. auch dort
Zur Thermosensibilität und involvierte Rezeptoren s. auch dort
Reizung von Kälterezeptoren (in der Peripherie) kündigt einen Wärmeverlust an. Dies hat folgende Wirkungen:
 Sollwertverstellung
Sollwertverstellung: Hebung des hypothalamischen
Schwellenwerts, ab dem Wärmeabgabe angeregt wird
 Verhaltensbeeinflussung
Verhaltensbeeinflussung: Aufsuchen wärmerer / kältegeschützter Orte u.a.

Anregung der
Wärmeproduktion (Kältezittern, hormonelle Umstellung)
Reizung der
Wärmerezeptoren in der Haut
kann aggressives Verhalten auslösen. Anregung zentraler Wärmerezeptoren im Hypothalamus triggert Wärmeabgabe (kutane Vasodilatation) und
Verhaltensänderungen (Benetzen der Haut, Aufsuchen kühlerer Orte etc).
 Näheres über hypothalamische Zentren s. dort
Näheres über hypothalamische Zentren s. dort
Wärmebildung und -abgabe
Produktion von Wärme im Körper  Wärmeabgabe an die Umwelt
Wärmeabgabe an die Umwelt
Der Körper
erzeugt Wärmeenergie durch den allgemeinen Stoffwechsel der Zellen
("zitterfrei") sowie durch Muskeltätigkeit (inklusive "Kältezittern").
 (1) “Zitterfrei” (non-shivering thermogenesis),
bedingt durch den Zellstoffwechsel. Diese Form der
Thermogenese erfolgt im gesamten Körper und wird z.B. durch den Einfluss der Schilddrüsenhormone verstärkt. Ein Teil der Energiebildung erfolgt unter nervöser
und humoraler Kontrolle:
(1) “Zitterfrei” (non-shivering thermogenesis),
bedingt durch den Zellstoffwechsel. Diese Form der
Thermogenese erfolgt im gesamten Körper und wird z.B. durch den Einfluss der Schilddrüsenhormone verstärkt. Ein Teil der Energiebildung erfolgt unter nervöser
und humoraler Kontrolle:
An braunem Fettgewebe ( Abbildung) bewirken Noradrenalin aus sympathischen Nervenfasern, Irisin (ein Zytokin) aus Muskelzellen und natriuretische Peptide aus dem Herzen eine Entkopplung der Energieübertragung auf ATP in den Mitochondrien,
stattdessen entsteht Wärmeenergie. (Natriuretische Peptide steigern
über NP-Rezeptoren die Freisetzung freier Fettsäuren aus braunen
Fettzellen.)
Abbildung) bewirken Noradrenalin aus sympathischen Nervenfasern, Irisin (ein Zytokin) aus Muskelzellen und natriuretische Peptide aus dem Herzen eine Entkopplung der Energieübertragung auf ATP in den Mitochondrien,
stattdessen entsteht Wärmeenergie. (Natriuretische Peptide steigern
über NP-Rezeptoren die Freisetzung freier Fettsäuren aus braunen
Fettzellen.)


Abbildung: Regulierte zitterfreie Wärmebildung in Muskel- und Fettgewebe
Nach Kozak LP & Young ME, Heat from calcium cycling melts fat. Nature Med 2012; 18: 1458-9
Kalte Umgebung aktiviert über Noradrenalin aus sympathischen Fasern die Calciumpumpe SERCA.
Diese wird in (Herz-) Muskelzellen von den regulatorischen Proteinen
Sarcolipin (SLN) und Phospholamban (PLN) kontrolliert. SLN entkoppelt
die SERCA-mediierte ATP-Hydrolyse, die Energie wird als Wärme frei.
Im Fettgewebe wird durch den Sympathikus die Bildung von braunen (aus weissen) Fettzellen angeregt, ferner durch das Myokin Irisin (ein aus Muskelzellen freigesetztes Zytokin) aus Skelettmuskel- und natriuretisches Peptid aus Herzmuskelzellen. Dadurch wird Thermogenin
in den Mitochondrien und in weiterer
Folge Wärmefreigabe angeregt.
Thermogenin, auch uncoupling
protein 1 (UPC1) ist ein Ionenkanal, der den Wiedereintritt von
Protonen in die mitochondriale Matrix "kurzschließt", ohne dass die Atmungskette ATP bildet, die durch Zellatmung gewonnene Energie wird unmittelbar in Wärme umgesetzt). Kälte und Muskelaktivität verstärken
einander bei der Anregung zitterfreier Thermogenese.
ß-AR, Betarezeptor; RyR, Ryanodin-Rezeptor

 "Braunes" Fettgewebe exprimiert ein Protein, das als Thermogenin oder auch als uncoupling
protein (UCP1) bezeichnet wird (weil eine Entkopplung der Energieübertragung im Citratzyklus stattfindet). Dies ist ein spezieller Ionenkanal, der in den Ablauf der der mitochondrialen Atmungskette eingreift, indem es den Wiedereintritt von
Protonen in die Matrix kurzschließt: UCP1
bindet H+
an der Außenseite der inneren Mitochondrienmembran
und erleichtert seine Freisetzung in die Mitochondrienmatrix (an der
ATP-Synthase vorbei). Das konterkariert den Effekt der Atmungskette (die Protonen in den Intermembranraum pumpt und hier den pH-Wert niedrig hält), und die Energie, die nicht zur
ATP-Synthese genutzt werden konnte, dissipiert vollständig als
Wärme. Um den Verlust wettzumachen, muss der Stoffwechsel intensiviert
werden, um doch ausreichend ATP herzustellen; die insgesamt
freiwerdende Wärmemenge nimmt zu, die Körpertemperatur kann dabei
ansteigen (daher die Bezeichnung "Thermogenin").
"Braunes" Fettgewebe exprimiert ein Protein, das als Thermogenin oder auch als uncoupling
protein (UCP1) bezeichnet wird (weil eine Entkopplung der Energieübertragung im Citratzyklus stattfindet). Dies ist ein spezieller Ionenkanal, der in den Ablauf der der mitochondrialen Atmungskette eingreift, indem es den Wiedereintritt von
Protonen in die Matrix kurzschließt: UCP1
bindet H+
an der Außenseite der inneren Mitochondrienmembran
und erleichtert seine Freisetzung in die Mitochondrienmatrix (an der
ATP-Synthase vorbei). Das konterkariert den Effekt der Atmungskette (die Protonen in den Intermembranraum pumpt und hier den pH-Wert niedrig hält), und die Energie, die nicht zur
ATP-Synthese genutzt werden konnte, dissipiert vollständig als
Wärme. Um den Verlust wettzumachen, muss der Stoffwechsel intensiviert
werden, um doch ausreichend ATP herzustellen; die insgesamt
freiwerdende Wärmemenge nimmt zu, die Körpertemperatur kann dabei
ansteigen (daher die Bezeichnung "Thermogenin").
Im Rahmen der oxidativen Phosphorylierung pumpen Enzymkomplexe der inneren Mitochondrienmembran H+
in den Intermembranraum. In den meisten Zellen wird dieser Gradient zum
Antreiben der ATP-Synthase (Komplex V) genutzt. Mitochondrien in
braunem Fettgewebe haben einen speziellen Zusatz: UCP1 (Thermogenin).
Dieses erlaubt die direkte Nutzung
metabolischer Energie zur raschen Wärmeproduktion (der anabole
Stoffwechsel hat das Nachsehen). So
können Neugeborene ihre Körpertemperatur direkt erhöhen, bis
Muskelgewebe und metabolische Aktivität diese Aufgabe in ausreichendem
Maße übernehmen. Auch erwachsene Personen verfügen noch über etwas
braunes Fettgewebe (hauptsächlich zwischen den Schulterblättern).
Wie ermöglicht Thermogenin (UCP1) den direkten Zugriff auf metabolische
Energie, um Wärme zu produzieren? An das an die innere Mitochondrienmembran fixierte UCP1 ist eine langkettige
Fettsäure gebunden und funktioniert als "Protonenbrücke": Dadurch
können Wasserstoffionen entsprechend ihrem Gradienten zurück in die
Mitochondrienmatrix (statt in den Intermembranraum) diffundieren. Bei
diesem "Kurzschluss" (Protonenshunt) wird Energie in Wärme umgewandelt.
Auch im Muskelgewebe kann die Energieübertragung entkoppelt und dadurch kontraktionsunabhängig Wärme generiert werden.
Bei Muskelarbeit (körperliche Aktivität) stellt sich nach anfänglicher
Hyperthermieentwicklung normalerweise ein Gleichgewicht ein, in dem
Wärmeproduktion und Wärmeverlust ein neues stedy-state-Niveau erreichen
- bei konstant erhöhter Temperatur im Körperkern ( Abbildung):
Abbildung):
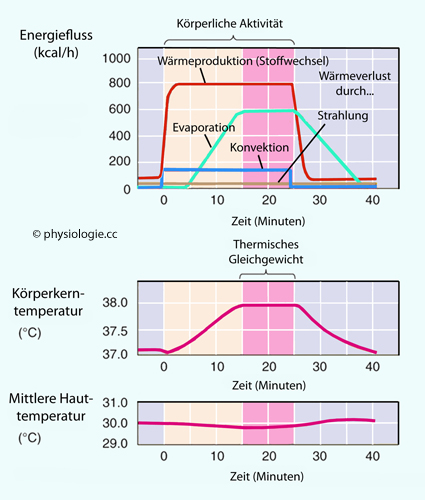
 Abbildung: Thermische Umstellung bei körperlicher Arbeit
Abbildung: Thermische Umstellung bei körperlicher Arbeit
Nach einer Vorlage in Boron / Boulpaep: Concise Medical Physiology, Elsevier 2021
Gelbe
Felder: Zu Beginn einer Stoffwechselsteigerung durch Muskelarbeit
übersteigt die Wärmeproduktion (rote Kurve) die Summe der Dissipation
nach aussen (durch Verdunstung, Konvektion und Strahlung). Die Folge
ist ein Anstieg der Temperatur im Körperkern.
Rosa Felder: Sobald sich ein neues Gleichgewicht einstellt
([Produktion] = [Verlust]), bleibt die Kerntemperatur auf erhöhtem
Niveau konstant (gleichbleibend erhöhte Wärmreproduktion vorausgesetzt).
Die Hauttemperatur schwankt nur unwesentlich, sie sinkt sogar in der
ersten Phase wegen des zunehmenden Wärmeverlusts durch Evaporation
(Verdampfen von Schweiß) leicht ab

Dem
in der  Abbildung gezeigten Zeitverlauf der Energieströme und
Temperaturen liegt eine erhöhte Aktivität wärmeempfindlicher
hypothalamischer Neurone zugrunde, was zu gesteigerter Wärmedissipation
führt - vor allem durch Aktivierung der Schweißdrüsen (Evaporation),
die so lange ansteigt, bis ein Gleichgewicht gefunden ist und sich die
Temperatur im Körperkern stabilisiert.
Abbildung gezeigten Zeitverlauf der Energieströme und
Temperaturen liegt eine erhöhte Aktivität wärmeempfindlicher
hypothalamischer Neurone zugrunde, was zu gesteigerter Wärmedissipation
führt - vor allem durch Aktivierung der Schweißdrüsen (Evaporation),
die so lange ansteigt, bis ein Gleichgewicht gefunden ist und sich die
Temperatur im Körperkern stabilisiert.
Bei Aktivierung des motorischen Systems in Skelettmuskeln entsteht in erster Linie Wärmeenergie (mechanischer Wirkungsgrad höchstens um die 20%). Während die motorischen Einheiten bei ihrer Nutzung als Kraftquelle (üblicherweise tetanische Kontraktionen) in geordneter Folge aktiviert werden, werden sie beim Kältezittern (shivering) nicht gleichzeitig, sondern asynchron aktiviert (es erfolgen keine koordinierten Kontraktionen wie bei Halte- und Bewegungsabläufen), um Wärme zu erzeugen. Dieses Aktivierungsmuster wird im Hirnstamm generiert.
Der Körper gibt Wärmeenergie auf verschiedene Weise an die Umgebung ab ( Abbildung):
Abbildung):

 Abbildung: Formen des Wärmeverlusts
Nach einer Vorlage bei Bissonnette B, Dalens B (eds): Pediatric anesthesia: principles and practice, New York, 2002, McGraw-Hill
Abbildung: Formen des Wärmeverlusts
Nach einer Vorlage bei Bissonnette B, Dalens B (eds): Pediatric anesthesia: principles and practice, New York, 2002, McGraw-Hill
Insbesondere
bei bewusstlosen Personen muss auf alle Faktoren der Wärmebilanz
geachtet werden, damit die Körpertemperatur nicht aus einem Zielbereich
abweicht.
Die Wärmeleitfähigkeit (thermal conductivity) k
eines Gegenstandes, der in Kontakt mit der Haut steht, bestimmt, wie
rasch Wärmeenergie auf den Körper übertragen (wenn der Gegenstand
wärmer ist) oder von ihm abgeleitet wird (wenn der Gegenstand kühler
ist als die Körperoberfläche). Deshalb fühlt sich auch ein Gegenstand
mit hohem [k] - z.B. Stahl, [k] = 16 - kühler an als einer mit niedrigem [k] - z.B. Holz, [k] = 1,4 - gleicher Temperatur
1: Wärmeleitung (Konduktion), 2: Verdunstung (Evaporation), 3: Strömung (Konvektion), 4: Strahlung (Radiation)


Durch elektromagnetische
Strahlung (radiation)
- Wärmestrahlung, bei Körpertemperatur hauptsächlich im
Infrarotbereich (d.h. >700 nm Wellenlänge) nach dem
Stefan-Boltzmann-Gesetz

:
| R = B . ε . A . (T14 - T24)
|
Die Strahlungsleistung R ist das Produkt aus einer Proportionalitätskonstante (Boltzmann-Konstante B:
5,67.10-4 W.m-2.K-4),
dem Emissionsgrad ε (0: keine Absorption, 1: vollständige Absorption; menschliche Haut: [ε]=0,98),
der Fläche A (über welche der jeweilige Strahlungsaustausch
stattfindet, z.B. Körperoberfläche) und der Differenz der 4. Potenzen
der Oberflächentemperaturen des Strahlers und seiner Umgebung (T14 - T24).

Durch
Wärmeleitung (conduction) von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände.
Die
Wärmeleitung vom Körperinneren
an die Haut wird durch innere Konvektion (Transport durch den
Blutkreislauf) wesentlich beschleunigt. Die transportierte Wärmemenge
(W, z.B. angegeben in J/s) hängt ab von einer Stoffkonstante (S, z.B.
J/s/°C) und der Temperaturdifferenz zwischen Körper und umgebendem
Stoff (°C):
W = S (T1-T2)
Die Wärmeleitfähigkeit (thermal conductivity) hängt von Stoffeigenschaften und der verfügbaren Austauschfläche (F) ab. Die übertragene Wärmeenergie kann z.B. in Watt pro Kelvin und Quadratmeter angegeben werden; diese Größe nennt man heat transfer coefficient. Die Werte betragen z,.B. für Wasser 0,6 W.m-1.K-1, diejenige von Muskulatur 0,42, von Luft 0,026 und von Fettgewebe 0,2 W.m-1.K-1 - je größer der Fettanteil, desto geringer ist die Wärmeleitung und desto besser die Isolation (thermal insulance:
Kehrwert des Transferkoeffizienten).
Luft vs. Wasser: Wasser hat einen 23-fach höheren Wärmeleitungskoeffizienten (0,6 W.m-1.K-1) als Luft (0,026 W.m-1.K-1);
daher leitet z.B. 20°C warmes Wasser Körperwärme wesentlich rascher als
Luft gleicher Temperatur, kühlt die Haut stärker ab und.fühlt sich
dementsprechend kälter an.

Durch
Verdunstung (Verdampfung,
evaporation) von Wasser auf der Haut (Verdampfen von einem Liter
Wasser konsumiert etwa 570 Cal Energie) - besonders bedeutsam, wenn
die anderen Formen der Wärmeabgabe nicht ausreichen (körperliche
Arbeit, Sonneneinstrahlung, heisse Umgebung: Effiziente Kühlung durch
Schwitzen). Im Falle des Verdampfens eines Inhalationsnarkotikums auch
über die Atemwege (>Abbildung).
Wasser verlässt die Haut z.T. über
perspiratio insensibilis,
d.h. es diffundiert durch die Haut und über Schleimhäute (vor allem in
der Lunge) und verlässt den Körper unbemerkt. Dieser Wasserverlust
beträgt insgesamt ca. 0,5 ml/h/kg KG, d.h. in 24 Stunden etwa 0,5-1
Liter. Die Verdunstung dieser Menge Wasser entzieht dem Körper
Wärmeenergie (etwa 20% des Gesamtverlusts unter Ruhebedingungen) - für
die Verdunstung von einem Liter Wasser müssen 560 Cal Energie
aufgewendet werden, woraus sich ein beträchtlicher Kühleffekt ergibt.
 Näheres über evaporative Wärmeabgabe s. dort, über das Schwitzen s. dort
Näheres über evaporative Wärmeabgabe s. dort, über das Schwitzen s. dort

Durch
Bewegung (convection) des die Haut umgebenden Mediums (Luftzug, Wind, Wasserströmung) unterstützt die Wärmeabgabe
über
Leitung und (bei Luft) Verdampfung. Steht man still in einem Raum,
strömt die am Körper erwärmte Luft automatisch nach oben ab und wird
von (normalerweise kühlerer) ersetzt, die von unten nachströmt
("freie" oder "natürliche" Konvektion - funktioniert nicht in der Schwerelosigkeit). Die Konvektion wird durch
Bewegung von Luft (Wind, Ventilation), Wasser, oder Fortbewegung des
Körpers (Laufen, Schwimmen etc) forciert ("erzwungene" Konvektion).
 Zur Thermoregulation s. auch dort
Zur Thermoregulation s. auch dort
Die
Wärmebildung des gesunden Erwachsenen beträgt ~80 Cal/h
und kann bei körperlicher Belastung auf das Mehrfache steigen (z.B. bei
Jogging auf ~600 Cal/h). Ein großer Teil der erzeugten Wärmeenergie
wird über den Blutkreislauf auf die gesamte Körperoberfläche verteilt
und hauptsächlich über Strahlung und Schweißverdampfung abtransportiert.
 Mehr über Mechanismen der Wärmebildung und Wärmeabgabe s. dort
Mehr über Mechanismen der Wärmebildung und Wärmeabgabe s. dort
 Windgeschwindigkeit: Die Behaglichkeitstemperatur steigt mit der Windgeschwindigkeit, weil diese den Wärmeverlust über Konvektion steigert
Windgeschwindigkeit: Die Behaglichkeitstemperatur steigt mit der Windgeschwindigkeit, weil diese den Wärmeverlust über Konvektion steigert
 Temperatur umgebender Gegenstände (Wände etc): Je kälter die Wände, desto intensiver ist der Wärmeverlust über Strahlung (Stafan-Boltzmann-Gesetz) und desto höher ist die Behaglichkeitstemperatur
Temperatur umgebender Gegenstände (Wände etc): Je kälter die Wände, desto intensiver ist der Wärmeverlust über Strahlung (Stafan-Boltzmann-Gesetz) und desto höher ist die Behaglichkeitstemperatur
 Grenzschichte:
Die thermische Isolation der subkutanen Fettschicht bedingt, dass die
Behaglichkeitstemperatur umso niedriger ist, je stärker das subkutane
Fettpolster ausgebildet ist
Grenzschichte:
Die thermische Isolation der subkutanen Fettschicht bedingt, dass die
Behaglichkeitstemperatur umso niedriger ist, je stärker das subkutane
Fettpolster ausgebildet ist
 Körperliche Arbeit: Je stärker, umso niedriger die Behaglichkeitstemperatur. Im Vergleich zu körperlicher Ruhe sinkt diese bei körperlicher Belastung - intensitätsabhängig - um mehrere °C ab.
Körperliche Arbeit: Je stärker, umso niedriger die Behaglichkeitstemperatur. Im Vergleich zu körperlicher Ruhe sinkt diese bei körperlicher Belastung - intensitätsabhängig - um mehrere °C ab.
Für eine körperlich nicht aktive Person (Windstille, ~50%
Luftfeuchtigkeit) beträgt die Behaglichkeitstemperatur bei leichter
Bekleidung 22-26°C, unbekleidet um einige Grad mehr (~28°C). Je
niedriger die Luftfeuchtigkeit, desto mehr Energie kann durch
Evaporation abgegeben werden und umso höher kann (insbesondere bei
gesteigertem Wärmeverlust bei Konvektion) die Behaglichkeitstemperatur
steigen (umgekehrt sinkt die Behaglichkeitstemperatur mit zunehmender Schwüle).
 Als thermoneutrale Zone (thermoneutral zone
TNZ) bezeichnet man den Bereich der Umgebungstemperatur, innerhalb
dessen der Energieumsatz einer körperlich ruhenden, nur leicht
bekleideten Person - ohne Kältezittern, Schwitzen oder körperlicher Belastung
- minimal ist. Innerhalb dieses Bereichs kann die Thermoregulation
ausschließlich über Einfluss auf die Hautdurchblutung erfolgen. Die TNZ
liegt bei normalgewichtigen Personen etwa zwischen 21 und 30°C, sie
kann bei Übergewichtigen schon bei 18°C beginnen. Bekleidung senkt den
Wärmeverlust und damit die Grenzen der TNZ.
Als thermoneutrale Zone (thermoneutral zone
TNZ) bezeichnet man den Bereich der Umgebungstemperatur, innerhalb
dessen der Energieumsatz einer körperlich ruhenden, nur leicht
bekleideten Person - ohne Kältezittern, Schwitzen oder körperlicher Belastung
- minimal ist. Innerhalb dieses Bereichs kann die Thermoregulation
ausschließlich über Einfluss auf die Hautdurchblutung erfolgen. Die TNZ
liegt bei normalgewichtigen Personen etwa zwischen 21 und 30°C, sie
kann bei Übergewichtigen schon bei 18°C beginnen. Bekleidung senkt den
Wärmeverlust und damit die Grenzen der TNZ.
 Über den Einfluss der Kleidung auf den Wärmeaustausch mit der Umgebung s. dort
Über den Einfluss der Kleidung auf den Wärmeaustausch mit der Umgebung s. dort
Chronische Kälte regt den Stoffwechsel über gesteigerte Schilddrüsenaktivität
an und steigert die Wärmeproduktion (metabolische
Adaptation an Klimaeinflüsse). Nimmt die Körpertemperatur akut ab und
wird der hypothalamische Sollwert deutlich unterschritten, dann tritt
Kältezittern (erhöhte Wärmeproduktion) auf.
Die Haut ist ein Zielorgan
der Thermoregulation. In thermoneutraler Umgebung beträgt ihre
Durchblutung etwa 30 ml/min/100g, ein Wert, der höher liegt als es dem
metabolischen Bedarf des Hautgewebes entspräche. Diese "Überperfusion"
dient als Reserve für den Fall, dass die Durchblutung im Rahmen der
Wärmeregulation abnimmt (z.B. nimmt die Hauttemperatur durch
Vasokonstriktion um einige °C ab), ohne dass es zu Ischämie kommt.
In
kalter Umgebung wird der Sympathikus
aktiviert (Kälterezeptoren in der
Haut und im Hypothalamus), wodurch sich der Wärmeverlust infolge
Vasokonstriktion verringert. Der Nachteil ist eine geringe Perfusion,
was vor allem an den Akren (Finger, Zehen) kritisch werden kann: Die
Sauerstoffversorgung des Gewebes wird trotz des verringerten Bedarfs
(RGT-Regel, s. unten) unzureichend.
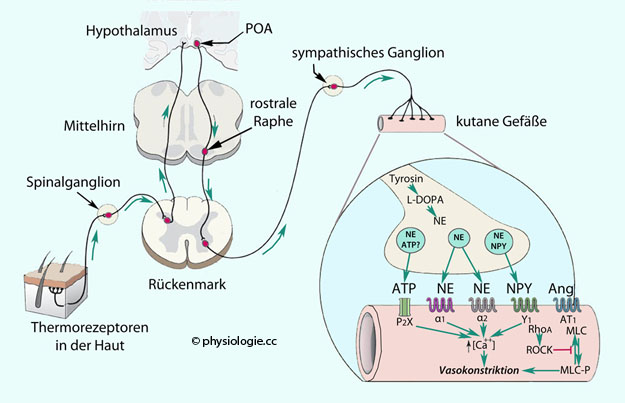
 Abbildung: Periphere und zentrale Mechanismen des kälteinduzierten thermoregulatorischen Reflexes
Nach
Greaney JL, Alexander LM, Kenney WL. Sympathetic control of reflex
cutaneous vasoconstriction in human aging. J Appl Physiol 2015; 119:
771-82
Abbildung: Periphere und zentrale Mechanismen des kälteinduzierten thermoregulatorischen Reflexes
Nach
Greaney JL, Alexander LM, Kenney WL. Sympathetic control of reflex
cutaneous vasoconstriction in human aging. J Appl Physiol 2015; 119:
771-82
Links:
Nimmt die Hauttemperatur unter eine thermoneutrale Temperatur von etwa
34° ab, aktivieren spinale Thermoafferenzen an den Hypothalamus
(präoptisches Areal POA)
sympathische thermoregulatorische Reflexe - mit der medullären
rostralen Raphe als Zwischenstation -, welche die Kerntemperatur des
Körpers stabilisieren sollen. Letztlich kommt es über postganglionär- sympathische Fasern zu energiesparender Vasokonstriktion.
Rechts: Primärer Transmitter ist Noradrenalin (NE); Kotransmitter sind Neuropeptid Y (NPY) und ATP. Bei
Kälteeinwirkung werden parallel dazu eigenständige lokale Systeme der
glatten Muskelfasern aktiviert, wie Angiotensin II (Ang) und RhoA/Rho-kinase (ROCK), ein Regulator der Interaktion von Actin und Myosin (also der Kontraktion), der von der GTPase RhoA (Ras homolog family member A) gesteuert wird
MLC, Myosin-Leichtkette

 Der thermoregulatorische Reflex
(
Der thermoregulatorische Reflex
( Abbildung) dient der Aufrechterhaltung der Körperkerntemperatur.
Er wird durch Senkung der Hauttemperatur unter ~34°C aktiviert und
erreicht bei ~30°C seine maximale Stärke (physiologisches
Perfusionsminimum); die Sensoren sind kutane Kälterezeptoren.
Abbildung) dient der Aufrechterhaltung der Körperkerntemperatur.
Er wird durch Senkung der Hauttemperatur unter ~34°C aktiviert und
erreicht bei ~30°C seine maximale Stärke (physiologisches
Perfusionsminimum); die Sensoren sind kutane Kälterezeptoren.
Afferente
Information von der Haut (peripher) sowie von kältesensitiven
hypothalamischen und spinalen Neuronen (zentral) wird in der präoptischen Region des rostralen Hypothalamus zusammengerechnet (der
Abkühlung des Körperkerns geht normalerweise immer eine Abkühlung der
Peripherie voraus). Von hier aus wird die Aktivität sympathischer
Neuronen beeinflusst (Raphekerne
und ventrolaterale Gebiete im
Rückenmark,  Abbildung unten) - präganglionär (cholinerg) und schließlich
postganglionär (noradrenerg, vasokonstriktorisch).
Die Vasokonstriktion reduziert den Wärmeverlust.
Abbildung unten) - präganglionär (cholinerg) und schließlich
postganglionär (noradrenerg, vasokonstriktorisch).
Die Vasokonstriktion reduziert den Wärmeverlust.
 Unter
15°C Hauttemperatur setzt bei manchen Menschen eine periodische kälteinduzierte Gefäßweitung
ein: Wahrscheinlich weil arterio-venöse Anastomosen bei solch niedriger
Temperatur ihren Tonus nicht aufrechterhalten können, kommt es zu
Vasodilatation und Durchblutungssteigerung, die Gefäßwand erholt sich,
der Tonus steigt wieder, und der Zyklus wiederholt sich (Lewis-Reaktion bzw. Hunter's response).
Dieser Mechanismus beugt Kälteschäden des Gewebes (Frostbeulen) vor und
ist vor allem bei an Kälte angepassten Menschen ausgeprägt.
Unter
15°C Hauttemperatur setzt bei manchen Menschen eine periodische kälteinduzierte Gefäßweitung
ein: Wahrscheinlich weil arterio-venöse Anastomosen bei solch niedriger
Temperatur ihren Tonus nicht aufrechterhalten können, kommt es zu
Vasodilatation und Durchblutungssteigerung, die Gefäßwand erholt sich,
der Tonus steigt wieder, und der Zyklus wiederholt sich (Lewis-Reaktion bzw. Hunter's response).
Dieser Mechanismus beugt Kälteschäden des Gewebes (Frostbeulen) vor und
ist vor allem bei an Kälte angepassten Menschen ausgeprägt.
Der Hypothalamus
(medianer nucleus praeopticus, MnPO) ist das Zentrum für die Temperatur- und Stoffwechselregulation des
Organismus. Seine Wärmerezeptoren messen die Bluttemperatur (etwa 37°
C); bei Überschreitung eines Schwellenwertes kommt es zu vermehrter
Wärmeabgabe (Schwitzen, erhöhte Hautdurchblutung - “Schwitzschwelle”).
Bei Abkühlung des Körpers hingegen wird das Verhalten entsprechend
beeinflusst (Aufsuchen wärmerer Orte usw.). Ist das nicht zielführend, oder erweist sich die Regulation der Hautdurchblutung als thermoregulatorisch
unzulänglich, dann wird der Mechanismus des Kältezitterns aktiviert: Der Körper muss sich selbst erwärmen und dazu zusätzlich Energie in
Wärme umwandeln.
Etwa 10% der Nervenzellen in der area poaeoptica des vorderen
Hypothalamus sind temperaturempfindlich, d.h. sie ändern ihre
Entladungsfrequenz mit der Temperatur ihrer unmittelbaren Umgebung.
Diese Neuronen sprechen insbesondere auf rasche lokale Erwärmung an -
wie körperliche Arbeit oder die Aufnahme heißer Getränke.
Erwärmungsempfindliche hypothalamische Neuronen werden auch durch
periphere Wärmesignale angeregt, periphere Kälteimpulse hemmen sie.
Erhöhte Aktivität solcher Neurone hemmt somatomotorische Wärmebildung
(Hemmung α-motorischer Vorderhornzellen) und steigert die Wärmeabgabe
vom Körper (Hemmung vasokonstriktorisch wirkender sympathischer Fasern).

 Abbildung: Generierung des Kältezitterns: Zentren und neuronale Verbindungen
Abbildung: Generierung des Kältezitterns: Zentren und neuronale Verbindungen
Nach
Nieuwenhuys R, "New" entities in the central nervous system: the
[paracrine?] core and its adjuncts, Chemoarchitecture of the brain.
Berlin, Springer-Verlag, 1985, pp 177-93
Der tractus spinothalamicus lateralis projiziert auf thermoregulatorische Zentren des Hypothalamus sowie zu Kernen in Brücke und Mittelhirn. Die Raphekerne vermitteln Information zum Hypothalamus und hemmen das Kältezittern. Der locus subcoeruleus wirkt im Wesentlichen als Gegenspieler.
Das präoptische Areal (area praeoptica) und der vordere Hypothalamus sind temperaturempfindlich, Kältezittern muß zerebral unterstützt werden; der Ursprung liegt im Hypothalamus. Zahlreiche Verbindungen existieren von hier zur formatio reticularis (RF
), zu Mittelhirn und Brücke sowie zur medulla oblongata. Letzendlich gelangen motorische Efferenzen zu den Vorderhornzellen.
Das mediale Vorderhirnbündel verbindet das ventrale Tegmentum mit dem limbischen System (nucleus accumbens, amygdala u.a.). und vermittelt Verhaltensweisen wie das Aufsuchen kühler bzw. warmer Orte.

Nucleus suprachiasmaticus s.
dort 
Raphekerne s.
dort 
Zentrales Höhlengrau s.
dort

Dies erfolgt unmittelbar durch Aktivierung der Skeletmuskulatur. Das primäre motorische Zentrum für das Kältezittern liegt im hinteren Hypothalamus.
Dieses Gebiet wird normalerweise durch Impulse aus dem vorderen
Hypothalamus inhibiert; das
präoptische Areal und der vordere Hypothalamus sind thermosensibel. Durch Kältesignale aus der Peripherie wird das Zentrum des hinteren Hypothalamus
angeregt.
Kältezittern beginnt mit
Aktivität im Hypothalamus, modifiziert durch die formatio
reticularis. Ergebnis ist eine Aktivierung von alpha-Motoneuronen im
Sinne des Kältezitterns, d.h. abwechselnder Aktivierung motorischer
Einheiten zur Generierung von Wärme.
Am Kältezittern ist der Hirnstamm mehrfach beteiligt ( Abbildung):
Abbildung):
 Der
tractus spinothalamicus lateralis projiziert auf thermoregulatorische
Zentren sowie zu Kernen in der Pons und im Mittelhirn
Der
tractus spinothalamicus lateralis projiziert auf thermoregulatorische
Zentren sowie zu Kernen in der Pons und im Mittelhirn
 Die Raphekerne
hemmen das Kältezittern, sie modifizieren thermische Information an den
Hypothalamus
Die Raphekerne
hemmen das Kältezittern, sie modifizieren thermische Information an den
Hypothalamus
 Der locus subcoeruleus - unter dem nucl. coeruleus
gelegen - hat eine gegenteilige Wirkung (er enthält Neuronen, welche
miteinander elektrisch gekoppelt sind, diese Verbände können
rhythmische Aktivität generieren).
Der locus subcoeruleus - unter dem nucl. coeruleus
gelegen - hat eine gegenteilige Wirkung (er enthält Neuronen, welche
miteinander elektrisch gekoppelt sind, diese Verbände können
rhythmische Aktivität generieren).

Das
zentrale Höhlengrau und die Raphekerne sind über
GABAerge
Neurone nachgeschaltet und steuern die Thermogenese. Dabei werden
Regelmechanismen aktiviert, welche die Wärmebildung steigern
(Energieumsatz erhöht, Muskelzittern)
und die Abgabe verringern (Drosselung der peripheren Durchblutung durch
den Sympathikus, Schutzstellung, Aufsuchen wärmerer Orte). Die
Körpertemperatur steigt, bis der
neue Sollwert erreicht ist; es ist Fieber entstanden.
Wird
der hypothalamische Sollwert der Körpertemperatur zu höheren Werten
verstellt, tritt Fieber auf; dabei funktioniert die Thermoregulation
weiter (Fieber als Zustand regulierter Hyperthermie), aber auf einem
höheren Temperaturniveau. Bei rascher Erhöhung des hypothalamischen
Sollwertes tritt Schüttelfrost auf: Thermogenetisches Zittern als regulierte Maßnahme zur raschen Erhöhung der Kerntemperatur.
 Als Pyrogene
Als Pyrogene  bezeichnet man Ursachen für eine Erhöhung des hypothalamischen Temperatur-Sollwerts: Exogene Pyrogene - Toxine (Entzündungsvorgänge), Viren, Bakterien, Pilze (Infektionen) - regen Immunzellen (Neutrophile, Makrophagen, T-Lymphozyten) zur Produktion endogener Pyrogene (Zytokine, Eikosanoide)
an. Die Sollwertverstellung geht einher mit vermehrter Prostaglandinproduktion zytokinstimulierter hypothalamischer Zellen.
bezeichnet man Ursachen für eine Erhöhung des hypothalamischen Temperatur-Sollwerts: Exogene Pyrogene - Toxine (Entzündungsvorgänge), Viren, Bakterien, Pilze (Infektionen) - regen Immunzellen (Neutrophile, Makrophagen, T-Lymphozyten) zur Produktion endogener Pyrogene (Zytokine, Eikosanoide)
an. Die Sollwertverstellung geht einher mit vermehrter Prostaglandinproduktion zytokinstimulierter hypothalamischer Zellen.

 Abbildung: Immunologische Abwehrreaktionen
Abbildung: Immunologische Abwehrreaktionen
Nach einer Vorlage in Boron / Boulpaep: Concise Medical Physiology, Elsevier 2021
Makrophagen
(und in geringerem Ausmaß Lymphozyten) setzen auf mikrobiologische,
toxische oder Immunkomplexreize Zytokine in das Blut frei (z.B.
Interleukin 1ß). Diese gelangen über die Blut-Hirn-Schranke zum organum
vasculosum laminae terminalis (OVLT). Dieses setzt (wie auch die Leber)
Prostaglandin E2 (PGE
2) frei. PGE2
hemmt wärmeempfindliche Neuronen in der area praeoptica des
Hypothalamus - die Wärmeproduktion steigt (Thermogenese durch Zittern
und Anregung braunen Fettgewebes), die Gefäße der Haut konttrahieren
(Wärme verbleibt stärker im Körper).
Die Akutphasenreaktion schließt Hyperalgesie und Fieber ein und
unterstützt Immunantwort und Reparaturvorgänge. Fieber ist eine Form
der regulierten Hyperthermie im Rahmen einer
immunologischen Reaktion: Natürliche Killerzellen werden aktiviert,
T-Zellen proliferieren, Antikörper werden erzeugt

Allgemeines zur
Immunabwehr s.
dort.
 Fiebersenkende Medikamente - z.B. Acetylsalizylsäure (Aspirin®) -
hemmen die Prostaglandinsynthese und wirken auf diesem Weg
fiebersenkend.
Fiebersenkende Medikamente - z.B. Acetylsalizylsäure (Aspirin®) -
hemmen die Prostaglandinsynthese und wirken auf diesem Weg
fiebersenkend.
Aktivierte Immunzellen setzen
Interleukine (1, 6),
TNF-α,
TGF-β,
γ-Interferon,
EGF etc. frei.
Über den Kreislauf gelangen sie zur
Leber und regen sie zur vermehrten Synthese der
Akutphasenproteine (wie Fibrinogen, C-reaktives Protein, Ferritin, Haptoglobin, Coeruloplasmin, Komplementfaktor C3) an. Die Konzentration einiger Stoffe kann innerhalb von 6-48 Stunden
bis auf das Tausendfache des Normalwertes zunehmen (

Abbildung).
Pyrogene Zytokine gelangen mit der
Blutbahn ins Gehirn und treten in das
organum vasculosum laminae
terminalis (OVLT) über (das nicht der
Blut-Hirn-Schranke unterliegt), wo sie an Rezeptoren binden und - über Aktivierung der Zyklooxygenase - die Freisetzung von
Prostaglandin E2 bewirken.
Antipyretika hemmen diesen Schritt und wirken so fiebersenkend.
Prostaglandin E
2 bewirkt im vorderen Hypothalamus (area praeoptica)
- dem Zentrum für die Wärmeregulation, an dem Information von Kälte-
und Wärmerezeptoren konvergiert - eine Sollwertverstellung.
Prostaglandin E2 kann den hypothalamischen Sollwert für die Körpertemperatur erhöhen und dadurch Fieber auslösen
|
Zweck des Fiebers:
Die Bedeutung der Hyperthermie für die Eindämmung infektiöser Geschehen
ist nach wie vor umstritten. Steigerung
der Körpertemperatur - im Bereich zwischen 38 und 41°C - führt
vermutlich zu
verstärkter Aktivität von Mechanismen, die für die angeborene sowie
adaptive Immunabwehr wichtig sind. In vitro ist die
interleukinaktivierte Proliferation von T-Zellen bei 39°C um ein
Vielfaches stärker als bei 37°C.
Fieber ist ein phylogenetisch hochkonserviertes
Phänomen (auch bei einigen Nicht-Wirbeltieren und sogar Insekten
nachweisbar), im Ausleseprozess überwiegen
offenbar die Vorteile. Fieber dient wohl insgesamt
einer verbesserten Immunabwehr und beruht auf einer fein abgestimmten
Kommunikation zwischen Immun- und Nervensystem.
Fiebertherapie soll individuell differenziert
erfolgen, Fiebersenkung ist nur selten ein klinisch unabdingbares Ziel.
Der
Nachteil erhöhter
Körpertemperatur ist eine stärkere Stoffwechsel- und
Kreislaufbelastung.
Die fieberverursachenden Mechanismen sind komplex, erfolgen sequentiell
(zweigipfliger Temperaturverlauf), sind selbstbegrenzend
(Temperaturanstieg nicht über 41°C - z.B. wirkt Vasopressin,
das bei Fieber vermehrt sezerniert wird, über V1-Rezeptoren
fieberdämpfend), unterliegen u.a. tageszeitlichen Schwankungen und sind
insgesamt noch nicht vollständig erforscht.
Verschwinden die
Pyrogene wieder aus dem Blut, so wird die Körpertemperatur als zu hoch
empfunden, da der ursprüngliche (“richtige”) Sollwert zurückkehrt;
die Wärmeabgabe steigt (erhöhte Hautdurchblutung durch Drosselung des Sympathikus, “Gesundschwitzen”), bis der Körper wieder
abgekühlt ist.
Hyperthermie heißt
gesteigerte Körpertemperatur; sie entsteht (im Gegensatz zu Fieber)
nicht durch Verstellung des Sollwertes im Hypothalamus, sondern durch
eine Imbalance zwischen Wärmezufuhr und Wärmeabfuhr, z.B. infolge
 körperlicher Betätigung (Sport) - hier kann die Kerntemperatur
physiologischerweise (vorübergehend) bis auf ~40°C ansteigen
körperlicher Betätigung (Sport) - hier kann die Kerntemperatur
physiologischerweise (vorübergehend) bis auf ~40°C ansteigen
 verstärkter Wärmezufuhr (heiße Umgebung)
verstärkter Wärmezufuhr (heiße Umgebung)
 geringer Möglichkeit der Wärmeableitung, z.B. bei Dehydrierung (mangelnde Schweißbildung)
geringer Möglichkeit der Wärmeableitung, z.B. bei Dehydrierung (mangelnde Schweißbildung)
 Durch
Erweiterung der Hautgefäße kann bei Körperkern-Temperaturen von >38°C
ein Kreislaufversagen mit Bewusstlosigkeit (Hitzekollaps) auftreten. Bei
Muskelarbeit erfolgt dies erst bei wesentlich höheren Kerntemperaturen,
weil die Muskeltätigkeit einem Kreislaufkollaps entgegenwirkt (Muskelpumpe).
Durch
Erweiterung der Hautgefäße kann bei Körperkern-Temperaturen von >38°C
ein Kreislaufversagen mit Bewusstlosigkeit (Hitzekollaps) auftreten. Bei
Muskelarbeit erfolgt dies erst bei wesentlich höheren Kerntemperaturen,
weil die Muskeltätigkeit einem Kreislaufkollaps entgegenwirkt (Muskelpumpe).
Bei
Hitzearbeit droht eher die Gefahr einer Regulationsstörung des
Nervensystems bei Gehirntemperaturen über 40-41° C (Hitzschlag).
Künstliche Hyperthermie: Erwärmung des Körpers kann in der Hoffnung auf
verbesserte Abwehrleistung des Organismus therapeutisch herbeigeführt werden.
 Die
Stoffwechselvorgänge (auch die Herzfrequenz) steigen bei
Temperaturanstieg um z.B. 4°C um etwa 50%, der Sauerstoffverbrauch ist
erhöht (siehe RGT-Regel weiter unten).
Die
Stoffwechselvorgänge (auch die Herzfrequenz) steigen bei
Temperaturanstieg um z.B. 4°C um etwa 50%, der Sauerstoffverbrauch ist
erhöht (siehe RGT-Regel weiter unten).

 Abbildung:
Abbildung: E
xtrakorporale Zirkulation / kardiopulmonaler Bypass
Nach einer Vorlage in www.herz.at
Die
Herz-Lungen-Maschine ersetzt sowohl die Funktion des Herzens (Perfusion
des Körpers) als auch die Lungenfunktion (Ventilation)

Hypothermie (Körpertemperatur
unter 35°C) entsteht, wenn die Wärmeabgabe die Zufuhr von Wärme
übersteigt (auch hier ist der Sollwert im Hypothalamus nicht verändert
- im Gegensatz zur Hibernation  ,
bei der das Gehirn den Sollwert der Körpertemperatur absenkt, um
metabolische Energie zu sparen, wie das bei winterschlafenden Tieren
der Fall ist).
,
bei der das Gehirn den Sollwert der Körpertemperatur absenkt, um
metabolische Energie zu sparen, wie das bei winterschlafenden Tieren
der Fall ist).
Hypothermie bringt eine Verlangsamung aller Stoffwechselerscheinungen und damit
Senkung des Sauerstoffverbrauchs. Das macht man sich bei Anwendung der Herz-Lungen-Maschine
( Abbildung) zunutze, wo der Körperkreislauf für kurze Zeit abgeschaltet
wird, um den Körper an das Maschinen-Gefäßsystem anzukoppeln.
Die Ischämie-Toleranzzeit der Gewebe (vor allem des Gehirns) wird so
verlängert. Die Toleranzzeit gibt an, wie lange die Zellen einen Stopp
der Durchblutung ohne Schaden überstehen.
Abbildung) zunutze, wo der Körperkreislauf für kurze Zeit abgeschaltet
wird, um den Körper an das Maschinen-Gefäßsystem anzukoppeln.
Die Ischämie-Toleranzzeit der Gewebe (vor allem des Gehirns) wird so
verlängert. Die Toleranzzeit gibt an, wie lange die Zellen einen Stopp
der Durchblutung ohne Schaden überstehen.
Bei 37°C können Gehirnzellen
nicht mehr etwa 3 Minuten völlige Blutsperre (also ohne Sauerstoff und
Glucose) ertragen, ohne permanenten Schaden davonzutragen. Bei
Abkühlung auf beispielsweise 20°C (also um ~17°C) kann diese Zeit auf
das 6- bis 8-fache gesteigert werden, also auf rund 20 Minuten
(RGT-Regel: Bei einem Q10-Wert zwischen 2 und 3), man gewinnt Zeit für die Durchführung chirurgischer Maßnahmen.
RGT-Regel (van-’t-Hoff’sche Regel): Zusammenhang Reaktionsgeschwindigkeit-Temperatur
Q10-Wert: Der Faktor (Quotient),
um den die Reaktionsgeschwindigkeit / Geschwindigkeit des
physiologischen Vorgangs steigt, wenn die Temperatur um 10°C (10 K)
erhöht wird |
Klinisch unterscheidet man folgende Hypothermiestufen (interpoliert nach verschiedenen Angaben):
Bezeichnung
|
milde Hypothermie (Stadium I)
|
moderate Hypothermie (Stadium II)
|
schwere Hypothermie (Stadium III)
|
reversibler hypothermer Kreislauf-
stillstand (Stadium IV)
|
irreversibler hypothermer Kreislauf-
stillstand (Stadium V)
|
Stadium
|
Erregungs-
stadium |
Erschöpfungs-
stadium
|
Lähmungsstadium
|
Körper-
temperatur
|
33-36°C
|
28-33°C
|
24-28°C
|
unter 24°C
|
unter 22°C
|
Bewusstsein
|
hellwach
erregt / verwirrt
desorientiert
|
müde, apathisch, bis Koma
|
bewusstlos
|
Reflexe, Schmerz
|
Schmerze an Händen, Füßen, Knien
Kältezittern |
Kältezittern hört auf ("poikilotherm")  |
Pupillen weit, noch reagibel
|
Muskeln, Gelenke starr |
Pupillen weit, lichtstarr
|
Herz / Kreislauf
|
Tackykardie, Hypertonie
Haut unterdurchblutet (weiß / blau)
Kältediurese
|
Puls langsam, unregelmäßig
Amplitude abnehmend
|
Bradykardie, Hypotonie, Puls kaum spürbar
|
Kammer-
flimmern
Kreislauf-
Stillstand |
Asystolie
|
Atmung
|
vertieft / beschleunigt
|
Atmung oberflächlich, unregelmäßig
Sauerstoff-
verbrauch sinkt |
Atmung kaum spürbar
Bradypnoe |
Atemstillstand
|
 Zu Grenzwerten der Körpertemperatur s. dort
Zu Grenzwerten der Körpertemperatur s. dort
Hibernation
Natürliche
Hypothermie zeigen Tiere mit Winterschlaf (Hibernation). Hier sind die
Regelvorgänge so eingestellt, dass sie zur Abkühlung führen. Künstliche
Hibernation beim Menschen kann hingegen nur unter Ausschaltung der physiologischen
Gegenregulation (Homöostasemechanismen) erfolgen, wie im Zustand der Vollnarkose.
Körperkern und Körperschale, Gegenstrom-Wärmeaustausch
Zentrale und periphere Körpergebiete ( Abbildung): Der Hauptteil
der Wärmeproduktion erfolgt im ("homöothermen") Körperkern, in dem die Temperatur bei
37° C liegt. Zu ihm gehören Kopf-, Brust-, Bauch- und Beckeneingeweide
und - bei Arbeitsleistung - die Muskulatur. In warmer Umgebung und/oder
bei Muskelarbeit gehören weite Teile der Extremitäten zum Körperkern.
Abbildung): Der Hauptteil
der Wärmeproduktion erfolgt im ("homöothermen") Körperkern, in dem die Temperatur bei
37° C liegt. Zu ihm gehören Kopf-, Brust-, Bauch- und Beckeneingeweide
und - bei Arbeitsleistung - die Muskulatur. In warmer Umgebung und/oder
bei Muskelarbeit gehören weite Teile der Extremitäten zum Körperkern.

 Abbildung:
Wärmemuster bei kühler vs. warmer Umgebung
Abbildung:
Wärmemuster bei kühler vs. warmer Umgebung
In kühler Umgebung (links) ergibt sich an den Extremitäten ein starkes
Temperaturgefälle, bedingt durch den Gegenstrom-Austausch von
Wärmeenergie zwischen Arterien und Venen. In warmer Umgebung (rechts)
liegt die Hauttemperatur überall nahe der Kerntemperatur.
In einigen metabolisch besonders aktiven Gebieten (z.B. Herz, Gehirn)
liegt die Temperatur über dem mittleren Wert des Körperkerns (z.B. kann
sie im Thalamus etwa 40°C betragen). Ähnliches gilt für intensive
Muskelaktivität, wenn der Abtransport der produzierten Mehrwärme verzögert erfolgt

Die Temperatur in
der Aorta ascendens (oder in der Speiseröhre, die für eine Messung
zugänglicher ist) gilt als Standard für die Körperkerntemperatur. Das
erfordert allerdings invasive Vorgangsweisen (arterieller Katheter,
Ösophagussonde). In der Praxis wird die Kerntemperatur rektal,
sublingual (unter der Zunge), tympanal (am Trommelfell) oder - am
wenigsten verlässlich, aber allgemein üblich - axillär gemessen.
Die Wärmebildung bei
körperlicher Ruhe übernehmen zu mehr als 50% die Brust- und
Baucheingeweide; Haut und Muskeln tragen weniger als 20% bei, das
Gehirn etwa 16%. Bei körperlicher Arbeit steigt der Anteil der
Muskulatur bis auf ca. 90% der Wärmebildung des Körpers an.
Anteil Wärmebildung (% von gesamt)
|
|
Ruhe
|
körperliche
Belastung
|
Gehirn
|
18
|
sinkt bis ~3
|
Eingeweide
(Brust / Bauch)
|
41
|
sinkt bis unter 10
|
Skelettmuskeln
|
26
|
steigt bis auf 90
|
Haut
|
2
|
≤ 1
|
Übrige
|
13
|
~ 2
|
Der abnehmende Prozentsatz der Energiebildung nicht-muskulärer Gewebe
bei Muskelarbeit (z.B. im Gehirn von fast 20 auf bis ~3%) geht auf die
Steigerung des Gesamtumsatzes zurück, zu einem geringen Teil (Brust /
Baucheingeweide) auch auf eine Reduktion des Absolutumsatzes (erhöhter
Sympathikustonus, verringerte Perfusion).
Das periphere,
z.T. deutlich kühlere Gewebe wird als ("poikilotherme") Körperschale
bezeichnet - dieser Teil umfasst Haut und Extremitäten (mit einem von
der Außentemperatur abhängigen Anteil,  Abbildung), seine
Ausdehnung nimmt bei körperlicher Ruhe in kühler Umgebung zu.
Abbildung), seine
Ausdehnung nimmt bei körperlicher Ruhe in kühler Umgebung zu.
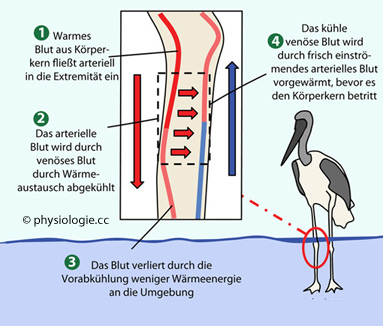

Abbildung: Gegenstrom-Wärmeaustausch-Mechanismus
Nach einer Vorlage bei khanacademy.org
Durch
arterio-venöse Wärmeabgabe (über Gewebebrücken) wird arterielles Blut,
das in die Peripherie der Extremität strömt, durch venöses abgekühlt.
Umgekehrt wird venöses Blut auf Kerntemperatur erwärmt. Dem Körper geht
dadurch nur wenig Wärmeenergie verloren

In kühler Umgebung wird an den Extremitäten Wärmeenergie durch den Mechanismus des
Gegenstrom-Wärmeaustausches (countercurrent exchange) zurückgewonnen: Warmes Körperkernblut strömt durch
die Arterien und wird am zurückströmenden kalten Venenblut vorgekühlt.
Umgekehrt wärmt sich das venöse Blut an den Arterien wieder an und
betritt so den Körperkern nur geringgradig abgekühlt ( Abbildung).
Abbildung).
Die Venen sind
den Arterien eng angeschmiegt und umhüllen sie in der gemeinsamen
bindegewebigen Gefäßscheide. An den Extremitäten kann so auch für
lange Zeit ohne größeren Wärmeverlust ein starker Temperaturgradient
(kalte Finger!) aufrechterhalten bleiben.
 Ein Sonnenstich
kann aus längerer Besonnung von Kopf- und Nackenregion resultieren: Die
Hirnhäute werden gereizt, das ZNS antwortet mit mit Übelkeit und evtl.
Erbrechen (vegetative Reaktion).
Ein Sonnenstich
kann aus längerer Besonnung von Kopf- und Nackenregion resultieren: Die
Hirnhäute werden gereizt, das ZNS antwortet mit mit Übelkeit und evtl.
Erbrechen (vegetative Reaktion).
 Bei einem Anstieg der Kerntemperatur bis etwa 39°C verliert der Körper Flüssigkeit und Elektrolyte (Dehydration), das Blutvolumen sinkt, es kommt zu Kreislaufversagen und Hitzekollaps.
Bei einem Anstieg der Kerntemperatur bis etwa 39°C verliert der Körper Flüssigkeit und Elektrolyte (Dehydration), das Blutvolumen sinkt, es kommt zu Kreislaufversagen und Hitzekollaps.
 Steigt die Kerntemperatur über 40°C, kann sich ein Hirnödem entwickeln:
Die Perfusion sinkt, Sauerstoffmangel tritt auf, die Nervenzellen
werden geschädigt. Das führt einerseits zu Muskelkrämpfen, andererseits
erlahmt die Schweißsekretion, der Kreislauf zentralisiert; das kann bis
zu Bewusstlosigkeit und Koma führen (Hitzschlag).
Steigt die Kerntemperatur über 40°C, kann sich ein Hirnödem entwickeln:
Die Perfusion sinkt, Sauerstoffmangel tritt auf, die Nervenzellen
werden geschädigt. Das führt einerseits zu Muskelkrämpfen, andererseits
erlahmt die Schweißsekretion, der Kreislauf zentralisiert; das kann bis
zu Bewusstlosigkeit und Koma führen (Hitzschlag).
 Maligne Hyperthermie kann im Rahmen von Narkosen durch übermäßige Wärmeproduktion in den Muskeln auftreten (mutierter Ryanodinrezeptor)
Maligne Hyperthermie kann im Rahmen von Narkosen durch übermäßige Wärmeproduktion in den Muskeln auftreten (mutierter Ryanodinrezeptor)
 Der Grundumsatz steigt pro °C Körpertemperatur um 10-15%, was u.a. intensivmedizinisch wichtig ist.
Der Grundumsatz steigt pro °C Körpertemperatur um 10-15%, was u.a. intensivmedizinisch wichtig ist.
Die einfachstem Gegenmaßnahmen bei Hitzeschaden sind:
 Bei Hitzekollaps: Hochlagern der Beine (Blut strömt vermehrt zum Herzen zurück: hydrostatische Kompensation)
Bei Hitzekollaps: Hochlagern der Beine (Blut strömt vermehrt zum Herzen zurück: hydrostatische Kompensation)
 Bei Hitzschlag: Kühlung des Körpers (feuchte Wadenwickel), Vermeidung weiterer Wärmeeinwirkung.
Bei Hitzschlag: Kühlung des Körpers (feuchte Wadenwickel), Vermeidung weiterer Wärmeeinwirkung.
 Die Gefahr hyperthermischer Komplikationen kann durch Medikamente auftreten: Diuretika
verringern die Flüssigkeitsmenge im Körper (Dehydrierung) und damit die
Kapazität für Schweißproduktion (verringerter Kühlungseffekt durch
Evaporation); Acetylcholinantagonisten (Therapie von Mb. Parkinson, Koliken, Bradykardie) reduzieren die Fähigkeit zu schwitzen.
Die Gefahr hyperthermischer Komplikationen kann durch Medikamente auftreten: Diuretika
verringern die Flüssigkeitsmenge im Körper (Dehydrierung) und damit die
Kapazität für Schweißproduktion (verringerter Kühlungseffekt durch
Evaporation); Acetylcholinantagonisten (Therapie von Mb. Parkinson, Koliken, Bradykardie) reduzieren die Fähigkeit zu schwitzen.
Lokale
Temperatureinwirkung: Bei Personen mit Nervenschäden
(Querschnittsgelähmte) sowie bei Narkotisierten kann Wärmeeinwirkung
bereits ab 37°C zu Schädigungen der Haut führen, weshalb in diesen
Fällen besondere Vorsicht beim Umgang mit warmen (heißen) Gegenständen
(Wärmeflasche, Wickel!) geboten ist. Umgekehrt kann die lokale
Durchblutung bei der Anwendung von Wadenwickeln (hochfiebernde Kinder)
gefährdet sein und sollte regelmäßig überprüft werden.


 Beim ruhenden
Organismus produzieren das Gehirn ~15%, Organe der Brust- und
Bauchhöhle ~55%, Muskulatur ~20% der Wärmeenergie - bei starker
Belastung dominiert der Beitrag des Muskelgewebes (bis 90%). Die Körpertemperatur
hängt vom Gleichgewicht zwischen Wärmebildung (von innen) und
Wärmeeinwirkung (von außen) einerseits, sowie Wärmeverlust (nach außen)
andererseits ab. Die Wärmeabgabe erfolgt üblicherweise zu
~90% über die Haut, ~10% über die Atemwege. Der Wärmeaustausch wird so
eingestellt, dass die Körpertemperatur in einem engen Bereich
stabilisiert wird Beim ruhenden
Organismus produzieren das Gehirn ~15%, Organe der Brust- und
Bauchhöhle ~55%, Muskulatur ~20% der Wärmeenergie - bei starker
Belastung dominiert der Beitrag des Muskelgewebes (bis 90%). Die Körpertemperatur
hängt vom Gleichgewicht zwischen Wärmebildung (von innen) und
Wärmeeinwirkung (von außen) einerseits, sowie Wärmeverlust (nach außen)
andererseits ab. Die Wärmeabgabe erfolgt üblicherweise zu
~90% über die Haut, ~10% über die Atemwege. Der Wärmeaustausch wird so
eingestellt, dass die Körpertemperatur in einem engen Bereich
stabilisiert wird
 Thermorezeptoren sind temperaturempfindliche Strukturen in Haut, Schleimhäuten, Gehirn. Wärme- und Kältefühler in der Haut sind freie Nervenendigungen. Besonders
zahlreich sind temperaturempfindliche Zonen im Gesicht, insbesondere
in der Mundregion (hohes Auflösungsvermögen). Kälte- (10-40°C, maximale
Empfindlichkeit um 25°C), Wärme- (30-45°C) und Schmerzrezeptoren (unter
10°C und über 45°C) haben temperaturabhängiges
Empfindlichkeitsverhalten. Reizung peripherer Kälterezeptoren erhöht
den hypothalamischen Schwellenwert, ab dem Wärmeabgabe angeregt wird,
und regt die Wärmeproduktion an (Kältezittern, hormonelle Umstellung). Anregung
zentraler Wärmerezeptoren (Hypothalamus) bewirkt Wärmeabgabe (kutane
Vasodilatation) und Verhaltensänderungen (Benetzung der Haut, Aufsuchen
kühler Orte) Thermorezeptoren sind temperaturempfindliche Strukturen in Haut, Schleimhäuten, Gehirn. Wärme- und Kältefühler in der Haut sind freie Nervenendigungen. Besonders
zahlreich sind temperaturempfindliche Zonen im Gesicht, insbesondere
in der Mundregion (hohes Auflösungsvermögen). Kälte- (10-40°C, maximale
Empfindlichkeit um 25°C), Wärme- (30-45°C) und Schmerzrezeptoren (unter
10°C und über 45°C) haben temperaturabhängiges
Empfindlichkeitsverhalten. Reizung peripherer Kälterezeptoren erhöht
den hypothalamischen Schwellenwert, ab dem Wärmeabgabe angeregt wird,
und regt die Wärmeproduktion an (Kältezittern, hormonelle Umstellung). Anregung
zentraler Wärmerezeptoren (Hypothalamus) bewirkt Wärmeabgabe (kutane
Vasodilatation) und Verhaltensänderungen (Benetzung der Haut, Aufsuchen
kühler Orte)
 Thermogenese erfolgt “zitterfrei” (Zellstoffwechsel im gesamten Körper), teils unter nervöser (Noradrenalin) und humoraler Kontrolle (Schilddrüsenhormone, Irisin, natriuretische Peptide) und durch Aktivierung der Skelettmuskeln (u.a. Kältezittern).
Braunes Fettgewebe enthält Thermogenin (uncoupling protein UPC1), das in Mitochondrien den Wiedereintritt von Protonen in die
Matrix kurzschließt und die gewonnene Energie statt
für die ATP-Synthese zur Erwärmung nutzt. Die Körpertemperatur bleibt unverändert, wenn
Wärmezufuhr und Wärmeabgabe gleich groß sind. Die Wärmebildung
erwachsener Personen beträgt in Ruhe ~80 Cal/h; die
Wärme wird über den Blutkreislauf auf die
Körperoberfläche verteilt. Der Hauptteil
der Wärmeproduktion erfolgt im Körperkern (Kopf-, Brust-, Bauch- und
Beckeneingeweide, arbeitende Muskulatur). Die Ausdehnung der
Körperschale nimmt bei körperlicher Ruhe in kühler Umgebung zu. Durch Gegenstrom-Wärmeaustausch (arterio-venösen
Wärmeshunt) wird arterielles Blut durch venöses abgekühlt, venöses
durch arterielles erwärmt (geringer Wärmeverlust) Thermogenese erfolgt “zitterfrei” (Zellstoffwechsel im gesamten Körper), teils unter nervöser (Noradrenalin) und humoraler Kontrolle (Schilddrüsenhormone, Irisin, natriuretische Peptide) und durch Aktivierung der Skelettmuskeln (u.a. Kältezittern).
Braunes Fettgewebe enthält Thermogenin (uncoupling protein UPC1), das in Mitochondrien den Wiedereintritt von Protonen in die
Matrix kurzschließt und die gewonnene Energie statt
für die ATP-Synthese zur Erwärmung nutzt. Die Körpertemperatur bleibt unverändert, wenn
Wärmezufuhr und Wärmeabgabe gleich groß sind. Die Wärmebildung
erwachsener Personen beträgt in Ruhe ~80 Cal/h; die
Wärme wird über den Blutkreislauf auf die
Körperoberfläche verteilt. Der Hauptteil
der Wärmeproduktion erfolgt im Körperkern (Kopf-, Brust-, Bauch- und
Beckeneingeweide, arbeitende Muskulatur). Die Ausdehnung der
Körperschale nimmt bei körperlicher Ruhe in kühler Umgebung zu. Durch Gegenstrom-Wärmeaustausch (arterio-venösen
Wärmeshunt) wird arterielles Blut durch venöses abgekühlt, venöses
durch arterielles erwärmt (geringer Wärmeverlust)
 Wärmeabgabe erfolgt durch Radiation (Infrarotstrahlung) proportional zur 4. Potenz des Temperaturunterschiedes zwischen strahlenden und empfangenden Körpern; Konduktion (Wärmeleitung von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände); Evaporation (Verdunstung, Verdampfung) von Wasser auf der Haut und über die Atemwege (560 Cal pro l Wasser). Leitung und Verdunstung werden unterstützt durch Konvektion (Wind, Wasserströmung) - der konvektive Wärmetransfer ist in Wasser ~100-fach größer als in Luft (rasches Auskühlen) Wärmeabgabe erfolgt durch Radiation (Infrarotstrahlung) proportional zur 4. Potenz des Temperaturunterschiedes zwischen strahlenden und empfangenden Körpern; Konduktion (Wärmeleitung von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände); Evaporation (Verdunstung, Verdampfung) von Wasser auf der Haut und über die Atemwege (560 Cal pro l Wasser). Leitung und Verdunstung werden unterstützt durch Konvektion (Wind, Wasserströmung) - der konvektive Wärmetransfer ist in Wasser ~100-fach größer als in Luft (rasches Auskühlen)
 Die
Behaglichkeitstemperatur hängt ab von Luftfeuchtigkeit,
Windgeschwindigkeit, Temperatur umgebender Gegenstände,
subkutanem Fett, körperlicher Arbeit.
Lang andauernder Kälteeinfluss regt den Stoffwechsel über gesteigerte
Schilddrüsenaktivität an, plötzliche Abkühlung führt zu Kältezittern,
der Sympathikus verringert den Wärmeverlust durch Vasokonstriktion
(maximal bei ~30°C: physiologisches Perfusionsminimum). Unter 15°C
Hauttemperatur kann es - vor allem nach Akklimatisation - zu
periodischer Gefäßweitung kommen (Lewis-Reaktion, Hunter's response),
was Kälteschäden (Frostbeulen) vorbeugt Die
Behaglichkeitstemperatur hängt ab von Luftfeuchtigkeit,
Windgeschwindigkeit, Temperatur umgebender Gegenstände,
subkutanem Fett, körperlicher Arbeit.
Lang andauernder Kälteeinfluss regt den Stoffwechsel über gesteigerte
Schilddrüsenaktivität an, plötzliche Abkühlung führt zu Kältezittern,
der Sympathikus verringert den Wärmeverlust durch Vasokonstriktion
(maximal bei ~30°C: physiologisches Perfusionsminimum). Unter 15°C
Hauttemperatur kann es - vor allem nach Akklimatisation - zu
periodischer Gefäßweitung kommen (Lewis-Reaktion, Hunter's response),
was Kälteschäden (Frostbeulen) vorbeugt
 Erhöhung des hypothalamischen Sollwerts für die Körpertemperatur (durch Pyrogene wie Prostaglandin E2) löst Fieber aus. Das verstärkt die Immunabwehr, belastet aber Stoffwechsel und Kreislauf. Die
fieberverursachenden Mechanismen sind
selbstbegrenzend (nicht über 41°C). Verschwinden der Pyrogene (Sollwertkorrektur) steigert
die Wärmeabgabe (“Gesundschwitzen”), bis Normaltemperatur erreicht ist. - Hyperthermie
entsteht (im Gegensatz zu Fieber) nicht durch Verstellung des
hypothalamischen Sollwertes, sondern durch Imbalance zwischen
Wärmezufuhr und Wärmeabfuhr: Heiße Umgebung, Muskelarbeit
(vorübergehend bis ~40°C physiologisch) oder Dehydrierung (mangelnde Schweißbildung).
Ab 38°C Kerntemperatur im Ruhezustand kann Hitzekollaps auftreten, bei Muskelarbeit wegen der Muskelpumpe erst bei höheren Werten - hier droht Hitzschlag bei Gehirntemperaturen über 40°C. Die Stoffwechselvorgänge (Herzfrequenz) steigen bei Temperaturanstieg um 4°C um etwa 50% Erhöhung des hypothalamischen Sollwerts für die Körpertemperatur (durch Pyrogene wie Prostaglandin E2) löst Fieber aus. Das verstärkt die Immunabwehr, belastet aber Stoffwechsel und Kreislauf. Die
fieberverursachenden Mechanismen sind
selbstbegrenzend (nicht über 41°C). Verschwinden der Pyrogene (Sollwertkorrektur) steigert
die Wärmeabgabe (“Gesundschwitzen”), bis Normaltemperatur erreicht ist. - Hyperthermie
entsteht (im Gegensatz zu Fieber) nicht durch Verstellung des
hypothalamischen Sollwertes, sondern durch Imbalance zwischen
Wärmezufuhr und Wärmeabfuhr: Heiße Umgebung, Muskelarbeit
(vorübergehend bis ~40°C physiologisch) oder Dehydrierung (mangelnde Schweißbildung).
Ab 38°C Kerntemperatur im Ruhezustand kann Hitzekollaps auftreten, bei Muskelarbeit wegen der Muskelpumpe erst bei höheren Werten - hier droht Hitzschlag bei Gehirntemperaturen über 40°C. Die Stoffwechselvorgänge (Herzfrequenz) steigen bei Temperaturanstieg um 4°C um etwa 50%
 Hypothermie
(Körperkerntemperatur <35°C) entsteht - bei gleich bleibendem
Sollwert - wenn die Wärmeabgabe die Wärmezufuhr übersteigt, sie
senkt den Sauerstoffverbrauch und verlängert die
Ischämie-Toleranzzeit vor allem des Gehirns (~3 min bei 37°C, bei Abkühlung auf 20°C ~20 min, Q10-Wert zwischen 2 und 3) Hypothermie
(Körperkerntemperatur <35°C) entsteht - bei gleich bleibendem
Sollwert - wenn die Wärmeabgabe die Wärmezufuhr übersteigt, sie
senkt den Sauerstoffverbrauch und verlängert die
Ischämie-Toleranzzeit vor allem des Gehirns (~3 min bei 37°C, bei Abkühlung auf 20°C ~20 min, Q10-Wert zwischen 2 und 3)
|

 Die Informationen in dieser Website basieren auf verschiedenen Quellen:
Lehrbüchern, Reviews, Originalarbeiten u.a. Sie
sollen zur Auseinandersetzung mit physiologischen Fragen, Problemen und
Erkenntnissen anregen. Soferne Referenzbereiche angegeben sind, dienen diese zur Orientierung; die Grenzen sind aus biologischen, messmethodischen und statistischen Gründen nicht absolut. Wissenschaft fragt, vermutet und interpretiert; sie ist offen, dynamisch und evolutiv. Sie strebt nach Erkenntnis, erhebt aber nicht den Anspruch, im Besitz der "Wahrheit" zu sein.
Die Informationen in dieser Website basieren auf verschiedenen Quellen:
Lehrbüchern, Reviews, Originalarbeiten u.a. Sie
sollen zur Auseinandersetzung mit physiologischen Fragen, Problemen und
Erkenntnissen anregen. Soferne Referenzbereiche angegeben sind, dienen diese zur Orientierung; die Grenzen sind aus biologischen, messmethodischen und statistischen Gründen nicht absolut. Wissenschaft fragt, vermutet und interpretiert; sie ist offen, dynamisch und evolutiv. Sie strebt nach Erkenntnis, erhebt aber nicht den Anspruch, im Besitz der "Wahrheit" zu sein.





 Wärmehaushalt und Temperaturregulation
Wärmehaushalt und Temperaturregulation
 Hibernation: hibernare = überwintern (hibernus = winterlich, kalt)
Hibernation: hibernare = überwintern (hibernus = winterlich, kalt) Rezeptoren
Rezeptoren  Wärmebildung und -abgabe
Wärmebildung und -abgabe  Umgebungsfaktoren
Umgebungsfaktoren  Zentren
Zentren  Fieber
Fieber  Hyperthermie
Hyperthermie  Hypothermie, RGT-Regel, Q10-Wert
Hypothermie, RGT-Regel, Q10-Wert
 Körperkern, -schale, Gegenstrom-Wärmeaustausch
Körperkern, -schale, Gegenstrom-Wärmeaustausch

 Thermoneutrale Zone
Thermoneutrale Zone  Pyrogene
Pyrogene
 Core messages
Core messages
 Abbildung: Thermoregulation
Abbildung: Thermoregulation

 Abbildung: Schema der Temperaturregulation des Körpers
Abbildung: Schema der Temperaturregulation des Körpers
 Über die Gefäßversorgung von Akren und anderen Hautgebieten, ihre Steuerung und Bedeutung für die Temperaturregulation s. dort
Über die Gefäßversorgung von Akren und anderen Hautgebieten, ihre Steuerung und Bedeutung für die Temperaturregulation s. dort Abbildung). Bei intensiver motorischer Aktivität entfällt ein zunehmender Teil der Wärmeproduktion auf die Skelettmuskulatur.
Abbildung). Bei intensiver motorischer Aktivität entfällt ein zunehmender Teil der Wärmeproduktion auf die Skelettmuskulatur.
 Abbildung: Passive (unregulierte) Übertragung von Wärmeenergie
Abbildung: Passive (unregulierte) Übertragung von Wärmeenergie

 Abbildung: Faktoren, welche den Wärmeaustausch zwischen Umgebung und Körper beeinflussen
Abbildung: Faktoren, welche den Wärmeaustausch zwischen Umgebung und Körper beeinflussen
 Lebewesen (zu denen der Mensch gehört) wird der Wärmeaustausch so
eingestellt, dass die Körpertemperatur in einem relativ engen Bereich
reguliert wird. Wie in jedem Regelkreis sind
dazu Rezeptoren nötig:
Lebewesen (zu denen der Mensch gehört) wird der Wärmeaustausch so
eingestellt, dass die Körpertemperatur in einem relativ engen Bereich
reguliert wird. Wie in jedem Regelkreis sind
dazu Rezeptoren nötig: Abbildung). Man spricht an den betreffenden Stellen von "Kaltpunkten" und "Warmpunkten" (zwischen diesen Zonen liegen temperaturunempfindliche
Areale). Besonders zahlreich sind temperaturempfindlichen Zonen
im Gesicht, insbesondere in der Mundregion (hohes Auflösungsvermögen).
Abbildung). Man spricht an den betreffenden Stellen von "Kaltpunkten" und "Warmpunkten" (zwischen diesen Zonen liegen temperaturunempfindliche
Areale). Besonders zahlreich sind temperaturempfindlichen Zonen
im Gesicht, insbesondere in der Mundregion (hohes Auflösungsvermögen).  im tractus spinothalamicus weiter zur Brücke (nucl. parabrachialis lateralis) und von hier zum Hypothalamus
(medianer nucleus praeopticus als Zentrum für die
Temperaturregulation). Dieser beeinflusst einerseits das Verhalten
(z.B. Aufsuchen entsprechend temperierter Orte), andererseits
vegetative Reaktionen (Durchblutungsveränderung der Haut,
Schweißsekretion / Piloerektion);
im tractus spinothalamicus weiter zur Brücke (nucl. parabrachialis lateralis) und von hier zum Hypothalamus
(medianer nucleus praeopticus als Zentrum für die
Temperaturregulation). Dieser beeinflusst einerseits das Verhalten
(z.B. Aufsuchen entsprechend temperierter Orte), andererseits
vegetative Reaktionen (Durchblutungsveränderung der Haut,
Schweißsekretion / Piloerektion); vom Hinterhorn zum ventromedialen Thalamuskern und von dort zur Insel.
vom Hinterhorn zum ventromedialen Thalamuskern und von dort zur Insel. 
 Abbildung: Temperaturabhängiges Ansprechverhalten von Kälte- und Wärmerezeptoren
Abbildung: Temperaturabhängiges Ansprechverhalten von Kälte- und Wärmerezeptoren
 Kaltsensoren
sind Aδ-Fasern, sie zeigen ihre maximale Entladungsfrequenz bei etwa 25°C und sprechen auf Hauttemperaturen zwischen etwa 10°C und 40°C an. Unter 8°C senden sie keine Impulse
(anästhesierende Wirkung niedriger Temperatur
Kaltsensoren
sind Aδ-Fasern, sie zeigen ihre maximale Entladungsfrequenz bei etwa 25°C und sprechen auf Hauttemperaturen zwischen etwa 10°C und 40°C an. Unter 8°C senden sie keine Impulse
(anästhesierende Wirkung niedriger Temperatur  , "Vereisen"). Bei Temperaturen
über 45°C melden sie "Schmerz".
, "Vereisen"). Bei Temperaturen
über 45°C melden sie "Schmerz". Warmsensoren sind (langsamer leitende)
C-Fasern. Ab 30°C bilden sie Aktionspotentiale, ihr
Empfindlichkeitsmaximum liegt bei 40-45°; darüber nimmt ihre
Entladungsfrequenz rapide ab. Über ihre Beteiligung am Schmerzempfinden
im Bereich um etwa 10°C gibt es widersprüchliche Meinungen.
Warmsensoren sind (langsamer leitende)
C-Fasern. Ab 30°C bilden sie Aktionspotentiale, ihr
Empfindlichkeitsmaximum liegt bei 40-45°; darüber nimmt ihre
Entladungsfrequenz rapide ab. Über ihre Beteiligung am Schmerzempfinden
im Bereich um etwa 10°C gibt es widersprüchliche Meinungen. Sollwertverstellung: Hebung des hypothalamischen
Schwellenwerts, ab dem Wärmeabgabe angeregt wird
Sollwertverstellung: Hebung des hypothalamischen
Schwellenwerts, ab dem Wärmeabgabe angeregt wird Verhaltensbeeinflussung: Aufsuchen wärmerer / kältegeschützter Orte u.a.
Verhaltensbeeinflussung: Aufsuchen wärmerer / kältegeschützter Orte u.a. Anregung der Wärmeproduktion (Kältezittern, hormonelle Umstellung)
Anregung der Wärmeproduktion (Kältezittern, hormonelle Umstellung) Wärmeabgabe an die Umwelt
Wärmeabgabe an die Umwelt (1) “Zitterfrei” (non-shivering thermogenesis),
bedingt durch den Zellstoffwechsel. Diese Form der
Thermogenese erfolgt im gesamten Körper und wird z.B. durch den Einfluss der Schilddrüsenhormone verstärkt. Ein Teil der Energiebildung erfolgt unter nervöser
und humoraler Kontrolle:
(1) “Zitterfrei” (non-shivering thermogenesis),
bedingt durch den Zellstoffwechsel. Diese Form der
Thermogenese erfolgt im gesamten Körper und wird z.B. durch den Einfluss der Schilddrüsenhormone verstärkt. Ein Teil der Energiebildung erfolgt unter nervöser
und humoraler Kontrolle:  Abbildung) bewirken Noradrenalin aus sympathischen Nervenfasern, Irisin (ein Zytokin) aus Muskelzellen und natriuretische Peptide aus dem Herzen eine Entkopplung der Energieübertragung auf ATP in den Mitochondrien,
stattdessen entsteht Wärmeenergie. (Natriuretische Peptide steigern
über NP-Rezeptoren die Freisetzung freier Fettsäuren aus braunen
Fettzellen.)
Abbildung) bewirken Noradrenalin aus sympathischen Nervenfasern, Irisin (ein Zytokin) aus Muskelzellen und natriuretische Peptide aus dem Herzen eine Entkopplung der Energieübertragung auf ATP in den Mitochondrien,
stattdessen entsteht Wärmeenergie. (Natriuretische Peptide steigern
über NP-Rezeptoren die Freisetzung freier Fettsäuren aus braunen
Fettzellen.) 
 Abbildung: Regulierte zitterfreie Wärmebildung in Muskel- und Fettgewebe
Abbildung: Regulierte zitterfreie Wärmebildung in Muskel- und Fettgewebe
 "Braunes" Fettgewebe exprimiert ein Protein, das als Thermogenin oder auch als uncoupling
protein (UCP1) bezeichnet wird (weil eine Entkopplung der Energieübertragung im Citratzyklus stattfindet). Dies ist ein spezieller Ionenkanal, der in den Ablauf der der mitochondrialen Atmungskette eingreift, indem es den Wiedereintritt von
Protonen in die Matrix kurzschließt: UCP1
bindet H+
an der Außenseite der inneren Mitochondrienmembran
und erleichtert seine Freisetzung in die Mitochondrienmatrix (an der
ATP-Synthase vorbei). Das konterkariert den Effekt der Atmungskette (die Protonen in den Intermembranraum pumpt und hier den pH-Wert niedrig hält), und die Energie, die nicht zur
ATP-Synthese genutzt werden konnte, dissipiert vollständig als
Wärme. Um den Verlust wettzumachen, muss der Stoffwechsel intensiviert
werden, um doch ausreichend ATP herzustellen; die insgesamt
freiwerdende Wärmemenge nimmt zu, die Körpertemperatur kann dabei
ansteigen (daher die Bezeichnung "Thermogenin").
"Braunes" Fettgewebe exprimiert ein Protein, das als Thermogenin oder auch als uncoupling
protein (UCP1) bezeichnet wird (weil eine Entkopplung der Energieübertragung im Citratzyklus stattfindet). Dies ist ein spezieller Ionenkanal, der in den Ablauf der der mitochondrialen Atmungskette eingreift, indem es den Wiedereintritt von
Protonen in die Matrix kurzschließt: UCP1
bindet H+
an der Außenseite der inneren Mitochondrienmembran
und erleichtert seine Freisetzung in die Mitochondrienmatrix (an der
ATP-Synthase vorbei). Das konterkariert den Effekt der Atmungskette (die Protonen in den Intermembranraum pumpt und hier den pH-Wert niedrig hält), und die Energie, die nicht zur
ATP-Synthese genutzt werden konnte, dissipiert vollständig als
Wärme. Um den Verlust wettzumachen, muss der Stoffwechsel intensiviert
werden, um doch ausreichend ATP herzustellen; die insgesamt
freiwerdende Wärmemenge nimmt zu, die Körpertemperatur kann dabei
ansteigen (daher die Bezeichnung "Thermogenin"). 
 Abbildung):
Abbildung):
 Abbildung: Thermische Umstellung bei körperlicher Arbeit
Abbildung: Thermische Umstellung bei körperlicher Arbeit
 Abbildung gezeigten Zeitverlauf der Energieströme und
Temperaturen liegt eine erhöhte Aktivität wärmeempfindlicher
hypothalamischer Neurone zugrunde, was zu gesteigerter Wärmedissipation
führt - vor allem durch Aktivierung der Schweißdrüsen (Evaporation),
die so lange ansteigt, bis ein Gleichgewicht gefunden ist und sich die
Temperatur im Körperkern stabilisiert.
Abbildung gezeigten Zeitverlauf der Energieströme und
Temperaturen liegt eine erhöhte Aktivität wärmeempfindlicher
hypothalamischer Neurone zugrunde, was zu gesteigerter Wärmedissipation
führt - vor allem durch Aktivierung der Schweißdrüsen (Evaporation),
die so lange ansteigt, bis ein Gleichgewicht gefunden ist und sich die
Temperatur im Körperkern stabilisiert.  Abbildung):
Abbildung):
 Abbildung: Formen des Wärmeverlusts
Abbildung: Formen des Wärmeverlusts
 Durch elektromagnetische Strahlung (radiation)
- Wärmestrahlung, bei Körpertemperatur hauptsächlich im
Infrarotbereich (d.h. >700 nm Wellenlänge) nach dem
Stefan-Boltzmann-Gesetz
Durch elektromagnetische Strahlung (radiation)
- Wärmestrahlung, bei Körpertemperatur hauptsächlich im
Infrarotbereich (d.h. >700 nm Wellenlänge) nach dem
Stefan-Boltzmann-Gesetz  :
: Durch Wärmeleitung (conduction) von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände. Die
Wärmeleitung vom Körperinneren
an die Haut wird durch innere Konvektion (Transport durch den
Blutkreislauf) wesentlich beschleunigt. Die transportierte Wärmemenge
(W, z.B. angegeben in J/s) hängt ab von einer Stoffkonstante (S, z.B.
J/s/°C) und der Temperaturdifferenz zwischen Körper und umgebendem
Stoff (°C):
Durch Wärmeleitung (conduction) von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände. Die
Wärmeleitung vom Körperinneren
an die Haut wird durch innere Konvektion (Transport durch den
Blutkreislauf) wesentlich beschleunigt. Die transportierte Wärmemenge
(W, z.B. angegeben in J/s) hängt ab von einer Stoffkonstante (S, z.B.
J/s/°C) und der Temperaturdifferenz zwischen Körper und umgebendem
Stoff (°C): Durch Verdunstung (Verdampfung, evaporation) von Wasser auf der Haut (Verdampfen von einem Liter
Wasser konsumiert etwa 570 Cal Energie) - besonders bedeutsam, wenn
die anderen Formen der Wärmeabgabe nicht ausreichen (körperliche
Arbeit, Sonneneinstrahlung, heisse Umgebung: Effiziente Kühlung durch
Schwitzen). Im Falle des Verdampfens eines Inhalationsnarkotikums auch
über die Atemwege (>Abbildung).
Durch Verdunstung (Verdampfung, evaporation) von Wasser auf der Haut (Verdampfen von einem Liter
Wasser konsumiert etwa 570 Cal Energie) - besonders bedeutsam, wenn
die anderen Formen der Wärmeabgabe nicht ausreichen (körperliche
Arbeit, Sonneneinstrahlung, heisse Umgebung: Effiziente Kühlung durch
Schwitzen). Im Falle des Verdampfens eines Inhalationsnarkotikums auch
über die Atemwege (>Abbildung). Durch Bewegung (convection) des die Haut umgebenden Mediums (Luftzug, Wind, Wasserströmung) unterstützt die Wärmeabgabe
über
Leitung und (bei Luft) Verdampfung. Steht man still in einem Raum,
strömt die am Körper erwärmte Luft automatisch nach oben ab und wird
von (normalerweise kühlerer) ersetzt, die von unten nachströmt
("freie" oder "natürliche" Konvektion - funktioniert nicht in der Schwerelosigkeit). Die Konvektion wird durch
Bewegung von Luft (Wind, Ventilation), Wasser, oder Fortbewegung des
Körpers (Laufen, Schwimmen etc) forciert ("erzwungene" Konvektion).
Durch Bewegung (convection) des die Haut umgebenden Mediums (Luftzug, Wind, Wasserströmung) unterstützt die Wärmeabgabe
über
Leitung und (bei Luft) Verdampfung. Steht man still in einem Raum,
strömt die am Körper erwärmte Luft automatisch nach oben ab und wird
von (normalerweise kühlerer) ersetzt, die von unten nachströmt
("freie" oder "natürliche" Konvektion - funktioniert nicht in der Schwerelosigkeit). Die Konvektion wird durch
Bewegung von Luft (Wind, Ventilation), Wasser, oder Fortbewegung des
Körpers (Laufen, Schwimmen etc) forciert ("erzwungene" Konvektion).
 Windgeschwindigkeit: Die Behaglichkeitstemperatur steigt mit der Windgeschwindigkeit, weil diese den Wärmeverlust über Konvektion steigert
Windgeschwindigkeit: Die Behaglichkeitstemperatur steigt mit der Windgeschwindigkeit, weil diese den Wärmeverlust über Konvektion steigert Temperatur umgebender Gegenstände (Wände etc): Je kälter die Wände, desto intensiver ist der Wärmeverlust über Strahlung (Stafan-Boltzmann-Gesetz) und desto höher ist die Behaglichkeitstemperatur
Temperatur umgebender Gegenstände (Wände etc): Je kälter die Wände, desto intensiver ist der Wärmeverlust über Strahlung (Stafan-Boltzmann-Gesetz) und desto höher ist die Behaglichkeitstemperatur Grenzschichte:
Die thermische Isolation der subkutanen Fettschicht bedingt, dass die
Behaglichkeitstemperatur umso niedriger ist, je stärker das subkutane
Fettpolster ausgebildet ist
Grenzschichte:
Die thermische Isolation der subkutanen Fettschicht bedingt, dass die
Behaglichkeitstemperatur umso niedriger ist, je stärker das subkutane
Fettpolster ausgebildet ist Körperliche Arbeit: Je stärker, umso niedriger die Behaglichkeitstemperatur. Im Vergleich zu körperlicher Ruhe sinkt diese bei körperlicher Belastung - intensitätsabhängig - um mehrere °C ab.
Körperliche Arbeit: Je stärker, umso niedriger die Behaglichkeitstemperatur. Im Vergleich zu körperlicher Ruhe sinkt diese bei körperlicher Belastung - intensitätsabhängig - um mehrere °C ab.  Als thermoneutrale Zone (thermoneutral zone
TNZ) bezeichnet man den Bereich der Umgebungstemperatur, innerhalb
dessen der Energieumsatz einer körperlich ruhenden, nur leicht
bekleideten Person - ohne Kältezittern, Schwitzen oder körperlicher Belastung
- minimal ist. Innerhalb dieses Bereichs kann die Thermoregulation
ausschließlich über Einfluss auf die Hautdurchblutung erfolgen. Die TNZ
liegt bei normalgewichtigen Personen etwa zwischen 21 und 30°C, sie
kann bei Übergewichtigen schon bei 18°C beginnen. Bekleidung senkt den
Wärmeverlust und damit die Grenzen der TNZ.
Als thermoneutrale Zone (thermoneutral zone
TNZ) bezeichnet man den Bereich der Umgebungstemperatur, innerhalb
dessen der Energieumsatz einer körperlich ruhenden, nur leicht
bekleideten Person - ohne Kältezittern, Schwitzen oder körperlicher Belastung
- minimal ist. Innerhalb dieses Bereichs kann die Thermoregulation
ausschließlich über Einfluss auf die Hautdurchblutung erfolgen. Die TNZ
liegt bei normalgewichtigen Personen etwa zwischen 21 und 30°C, sie
kann bei Übergewichtigen schon bei 18°C beginnen. Bekleidung senkt den
Wärmeverlust und damit die Grenzen der TNZ.
 Abbildung: Periphere und zentrale Mechanismen des kälteinduzierten thermoregulatorischen Reflexes
Abbildung: Periphere und zentrale Mechanismen des kälteinduzierten thermoregulatorischen Reflexes
 Der thermoregulatorische Reflex
(
Der thermoregulatorische Reflex
( Abbildung) dient der Aufrechterhaltung der Körperkerntemperatur.
Er wird durch Senkung der Hauttemperatur unter ~34°C aktiviert und
erreicht bei ~30°C seine maximale Stärke (physiologisches
Perfusionsminimum); die Sensoren sind kutane Kälterezeptoren.
Abbildung) dient der Aufrechterhaltung der Körperkerntemperatur.
Er wird durch Senkung der Hauttemperatur unter ~34°C aktiviert und
erreicht bei ~30°C seine maximale Stärke (physiologisches
Perfusionsminimum); die Sensoren sind kutane Kälterezeptoren.  Abbildung unten) - präganglionär (cholinerg) und schließlich
postganglionär (noradrenerg, vasokonstriktorisch).
Die Vasokonstriktion reduziert den Wärmeverlust.
Abbildung unten) - präganglionär (cholinerg) und schließlich
postganglionär (noradrenerg, vasokonstriktorisch).
Die Vasokonstriktion reduziert den Wärmeverlust. Unter
15°C Hauttemperatur setzt bei manchen Menschen eine periodische kälteinduzierte Gefäßweitung
ein: Wahrscheinlich weil arterio-venöse Anastomosen bei solch niedriger
Temperatur ihren Tonus nicht aufrechterhalten können, kommt es zu
Vasodilatation und Durchblutungssteigerung, die Gefäßwand erholt sich,
der Tonus steigt wieder, und der Zyklus wiederholt sich (Lewis-Reaktion bzw. Hunter's response).
Dieser Mechanismus beugt Kälteschäden des Gewebes (Frostbeulen) vor und
ist vor allem bei an Kälte angepassten Menschen ausgeprägt.
Unter
15°C Hauttemperatur setzt bei manchen Menschen eine periodische kälteinduzierte Gefäßweitung
ein: Wahrscheinlich weil arterio-venöse Anastomosen bei solch niedriger
Temperatur ihren Tonus nicht aufrechterhalten können, kommt es zu
Vasodilatation und Durchblutungssteigerung, die Gefäßwand erholt sich,
der Tonus steigt wieder, und der Zyklus wiederholt sich (Lewis-Reaktion bzw. Hunter's response).
Dieser Mechanismus beugt Kälteschäden des Gewebes (Frostbeulen) vor und
ist vor allem bei an Kälte angepassten Menschen ausgeprägt.
 Abbildung: Generierung des Kältezitterns: Zentren und neuronale Verbindungen
Abbildung: Generierung des Kältezitterns: Zentren und neuronale Verbindungen Nucleus suprachiasmaticus s. dort
Nucleus suprachiasmaticus s. dort  Raphekerne s. dort
Raphekerne s. dort  Zentrales Höhlengrau s. dort
Zentrales Höhlengrau s. dort
 Abbildung):
Abbildung): Der
tractus spinothalamicus lateralis projiziert auf thermoregulatorische
Zentren sowie zu Kernen in der Pons und im Mittelhirn
Der
tractus spinothalamicus lateralis projiziert auf thermoregulatorische
Zentren sowie zu Kernen in der Pons und im Mittelhirn Die Raphekerne
hemmen das Kältezittern, sie modifizieren thermische Information an den
Hypothalamus
Die Raphekerne
hemmen das Kältezittern, sie modifizieren thermische Information an den
Hypothalamus Der locus subcoeruleus - unter dem nucl. coeruleus
gelegen - hat eine gegenteilige Wirkung (er enthält Neuronen, welche
miteinander elektrisch gekoppelt sind, diese Verbände können
rhythmische Aktivität generieren).
Der locus subcoeruleus - unter dem nucl. coeruleus
gelegen - hat eine gegenteilige Wirkung (er enthält Neuronen, welche
miteinander elektrisch gekoppelt sind, diese Verbände können
rhythmische Aktivität generieren). Das zentrale Höhlengrau und die Raphekerne sind über GABAerge
Neurone nachgeschaltet und steuern die Thermogenese. Dabei werden
Regelmechanismen aktiviert, welche die Wärmebildung steigern
(Energieumsatz erhöht, Muskelzittern)
und die Abgabe verringern (Drosselung der peripheren Durchblutung durch
den Sympathikus, Schutzstellung, Aufsuchen wärmerer Orte). Die
Körpertemperatur steigt, bis der
neue Sollwert erreicht ist; es ist Fieber entstanden.
Das zentrale Höhlengrau und die Raphekerne sind über GABAerge
Neurone nachgeschaltet und steuern die Thermogenese. Dabei werden
Regelmechanismen aktiviert, welche die Wärmebildung steigern
(Energieumsatz erhöht, Muskelzittern)
und die Abgabe verringern (Drosselung der peripheren Durchblutung durch
den Sympathikus, Schutzstellung, Aufsuchen wärmerer Orte). Die
Körpertemperatur steigt, bis der
neue Sollwert erreicht ist; es ist Fieber entstanden.  Als Pyrogene
Als Pyrogene  bezeichnet man Ursachen für eine Erhöhung des hypothalamischen Temperatur-Sollwerts: Exogene Pyrogene - Toxine (Entzündungsvorgänge), Viren, Bakterien, Pilze (Infektionen) - regen Immunzellen (Neutrophile, Makrophagen, T-Lymphozyten) zur Produktion endogener Pyrogene (Zytokine, Eikosanoide)
an. Die Sollwertverstellung geht einher mit vermehrter Prostaglandinproduktion zytokinstimulierter hypothalamischer Zellen.
bezeichnet man Ursachen für eine Erhöhung des hypothalamischen Temperatur-Sollwerts: Exogene Pyrogene - Toxine (Entzündungsvorgänge), Viren, Bakterien, Pilze (Infektionen) - regen Immunzellen (Neutrophile, Makrophagen, T-Lymphozyten) zur Produktion endogener Pyrogene (Zytokine, Eikosanoide)
an. Die Sollwertverstellung geht einher mit vermehrter Prostaglandinproduktion zytokinstimulierter hypothalamischer Zellen.
 Abbildung: Immunologische Abwehrreaktionen
Abbildung: Immunologische Abwehrreaktionen Fiebersenkende Medikamente - z.B. Acetylsalizylsäure (Aspirin®) -
hemmen die Prostaglandinsynthese und wirken auf diesem Weg
fiebersenkend.
Fiebersenkende Medikamente - z.B. Acetylsalizylsäure (Aspirin®) -
hemmen die Prostaglandinsynthese und wirken auf diesem Weg
fiebersenkend. Abbildung).
Abbildung). 
 Abbildung: Antwort von Akutphasenproteinen im Blut auf mäßigen Entzündungsreiz
Abbildung: Antwort von Akutphasenproteinen im Blut auf mäßigen Entzündungsreiz
 körperlicher Betätigung (Sport) - hier kann die Kerntemperatur
physiologischerweise (vorübergehend) bis auf ~40°C ansteigen
körperlicher Betätigung (Sport) - hier kann die Kerntemperatur
physiologischerweise (vorübergehend) bis auf ~40°C ansteigen verstärkter Wärmezufuhr (heiße Umgebung)
verstärkter Wärmezufuhr (heiße Umgebung) geringer Möglichkeit der Wärmeableitung, z.B. bei Dehydrierung (mangelnde Schweißbildung)
geringer Möglichkeit der Wärmeableitung, z.B. bei Dehydrierung (mangelnde Schweißbildung) Durch
Erweiterung der Hautgefäße kann bei Körperkern-Temperaturen von >38°C
ein Kreislaufversagen mit Bewusstlosigkeit (Hitzekollaps) auftreten. Bei
Muskelarbeit erfolgt dies erst bei wesentlich höheren Kerntemperaturen,
weil die Muskeltätigkeit einem Kreislaufkollaps entgegenwirkt (Muskelpumpe).
Durch
Erweiterung der Hautgefäße kann bei Körperkern-Temperaturen von >38°C
ein Kreislaufversagen mit Bewusstlosigkeit (Hitzekollaps) auftreten. Bei
Muskelarbeit erfolgt dies erst bei wesentlich höheren Kerntemperaturen,
weil die Muskeltätigkeit einem Kreislaufkollaps entgegenwirkt (Muskelpumpe).  Die
Stoffwechselvorgänge (auch die Herzfrequenz) steigen bei
Temperaturanstieg um z.B. 4°C um etwa 50%, der Sauerstoffverbrauch ist
erhöht (siehe RGT-Regel weiter unten).
Die
Stoffwechselvorgänge (auch die Herzfrequenz) steigen bei
Temperaturanstieg um z.B. 4°C um etwa 50%, der Sauerstoffverbrauch ist
erhöht (siehe RGT-Regel weiter unten).
 Abbildung: Extrakorporale Zirkulation / kardiopulmonaler Bypass
Abbildung: Extrakorporale Zirkulation / kardiopulmonaler Bypass
 ,
bei der das Gehirn den Sollwert der Körpertemperatur absenkt, um
metabolische Energie zu sparen, wie das bei winterschlafenden Tieren
der Fall ist).
,
bei der das Gehirn den Sollwert der Körpertemperatur absenkt, um
metabolische Energie zu sparen, wie das bei winterschlafenden Tieren
der Fall ist). Abbildung) zunutze, wo der Körperkreislauf für kurze Zeit abgeschaltet
wird, um den Körper an das Maschinen-Gefäßsystem anzukoppeln.
Die Ischämie-Toleranzzeit der Gewebe (vor allem des Gehirns) wird so
verlängert. Die Toleranzzeit gibt an, wie lange die Zellen einen Stopp
der Durchblutung ohne Schaden überstehen.
Abbildung) zunutze, wo der Körperkreislauf für kurze Zeit abgeschaltet
wird, um den Körper an das Maschinen-Gefäßsystem anzukoppeln.
Die Ischämie-Toleranzzeit der Gewebe (vor allem des Gehirns) wird so
verlängert. Die Toleranzzeit gibt an, wie lange die Zellen einen Stopp
der Durchblutung ohne Schaden überstehen.  Zu Grenzwerten der Körpertemperatur s. dort
Zu Grenzwerten der Körpertemperatur s. dort Abbildung): Der Hauptteil
der Wärmeproduktion erfolgt im ("homöothermen") Körperkern, in dem die Temperatur bei
37° C liegt. Zu ihm gehören Kopf-, Brust-, Bauch- und Beckeneingeweide
und - bei Arbeitsleistung - die Muskulatur. In warmer Umgebung und/oder
bei Muskelarbeit gehören weite Teile der Extremitäten zum Körperkern.
Abbildung): Der Hauptteil
der Wärmeproduktion erfolgt im ("homöothermen") Körperkern, in dem die Temperatur bei
37° C liegt. Zu ihm gehören Kopf-, Brust-, Bauch- und Beckeneingeweide
und - bei Arbeitsleistung - die Muskulatur. In warmer Umgebung und/oder
bei Muskelarbeit gehören weite Teile der Extremitäten zum Körperkern. 
 Abbildung:
Wärmemuster bei kühler vs. warmer Umgebung
Abbildung:
Wärmemuster bei kühler vs. warmer Umgebung
 Abbildung), seine
Ausdehnung nimmt bei körperlicher Ruhe in kühler Umgebung zu.
Abbildung), seine
Ausdehnung nimmt bei körperlicher Ruhe in kühler Umgebung zu. 
 Abbildung: Gegenstrom-Wärmeaustausch-Mechanismus
Abbildung: Gegenstrom-Wärmeaustausch-Mechanismus
 Abbildung).
Abbildung).  Ein Sonnenstich
kann aus längerer Besonnung von Kopf- und Nackenregion resultieren: Die
Hirnhäute werden gereizt, das ZNS antwortet mit mit Übelkeit und evtl.
Erbrechen (vegetative Reaktion).
Ein Sonnenstich
kann aus längerer Besonnung von Kopf- und Nackenregion resultieren: Die
Hirnhäute werden gereizt, das ZNS antwortet mit mit Übelkeit und evtl.
Erbrechen (vegetative Reaktion). Bei einem Anstieg der Kerntemperatur bis etwa 39°C verliert der Körper Flüssigkeit und Elektrolyte (Dehydration), das Blutvolumen sinkt, es kommt zu Kreislaufversagen und Hitzekollaps.
Bei einem Anstieg der Kerntemperatur bis etwa 39°C verliert der Körper Flüssigkeit und Elektrolyte (Dehydration), das Blutvolumen sinkt, es kommt zu Kreislaufversagen und Hitzekollaps. Steigt die Kerntemperatur über 40°C, kann sich ein Hirnödem entwickeln:
Die Perfusion sinkt, Sauerstoffmangel tritt auf, die Nervenzellen
werden geschädigt. Das führt einerseits zu Muskelkrämpfen, andererseits
erlahmt die Schweißsekretion, der Kreislauf zentralisiert; das kann bis
zu Bewusstlosigkeit und Koma führen (Hitzschlag).
Steigt die Kerntemperatur über 40°C, kann sich ein Hirnödem entwickeln:
Die Perfusion sinkt, Sauerstoffmangel tritt auf, die Nervenzellen
werden geschädigt. Das führt einerseits zu Muskelkrämpfen, andererseits
erlahmt die Schweißsekretion, der Kreislauf zentralisiert; das kann bis
zu Bewusstlosigkeit und Koma führen (Hitzschlag). Maligne Hyperthermie kann im Rahmen von Narkosen durch übermäßige Wärmeproduktion in den Muskeln auftreten (mutierter Ryanodinrezeptor)
Maligne Hyperthermie kann im Rahmen von Narkosen durch übermäßige Wärmeproduktion in den Muskeln auftreten (mutierter Ryanodinrezeptor) Der Grundumsatz steigt pro °C Körpertemperatur um 10-15%, was u.a. intensivmedizinisch wichtig ist.
Der Grundumsatz steigt pro °C Körpertemperatur um 10-15%, was u.a. intensivmedizinisch wichtig ist. Bei Hitzekollaps: Hochlagern der Beine (Blut strömt vermehrt zum Herzen zurück: hydrostatische Kompensation)
Bei Hitzekollaps: Hochlagern der Beine (Blut strömt vermehrt zum Herzen zurück: hydrostatische Kompensation) Bei Hitzschlag: Kühlung des Körpers (feuchte Wadenwickel), Vermeidung weiterer Wärmeeinwirkung.
Bei Hitzschlag: Kühlung des Körpers (feuchte Wadenwickel), Vermeidung weiterer Wärmeeinwirkung. Die Gefahr hyperthermischer Komplikationen kann durch Medikamente auftreten: Diuretika
verringern die Flüssigkeitsmenge im Körper (Dehydrierung) und damit die
Kapazität für Schweißproduktion (verringerter Kühlungseffekt durch
Evaporation); Acetylcholinantagonisten (Therapie von Mb. Parkinson, Koliken, Bradykardie) reduzieren die Fähigkeit zu schwitzen.
Die Gefahr hyperthermischer Komplikationen kann durch Medikamente auftreten: Diuretika
verringern die Flüssigkeitsmenge im Körper (Dehydrierung) und damit die
Kapazität für Schweißproduktion (verringerter Kühlungseffekt durch
Evaporation); Acetylcholinantagonisten (Therapie von Mb. Parkinson, Koliken, Bradykardie) reduzieren die Fähigkeit zu schwitzen.
 Beim ruhenden
Organismus produzieren das Gehirn ~15%, Organe der Brust- und
Bauchhöhle ~55%, Muskulatur ~20% der Wärmeenergie - bei starker
Belastung dominiert der Beitrag des Muskelgewebes (bis 90%). Die Körpertemperatur
hängt vom Gleichgewicht zwischen Wärmebildung (von innen) und
Wärmeeinwirkung (von außen) einerseits, sowie Wärmeverlust (nach außen)
andererseits ab. Die Wärmeabgabe erfolgt üblicherweise zu
~90% über die Haut, ~10% über die Atemwege. Der Wärmeaustausch wird so
eingestellt, dass die Körpertemperatur in einem engen Bereich
stabilisiert wird
Beim ruhenden
Organismus produzieren das Gehirn ~15%, Organe der Brust- und
Bauchhöhle ~55%, Muskulatur ~20% der Wärmeenergie - bei starker
Belastung dominiert der Beitrag des Muskelgewebes (bis 90%). Die Körpertemperatur
hängt vom Gleichgewicht zwischen Wärmebildung (von innen) und
Wärmeeinwirkung (von außen) einerseits, sowie Wärmeverlust (nach außen)
andererseits ab. Die Wärmeabgabe erfolgt üblicherweise zu
~90% über die Haut, ~10% über die Atemwege. Der Wärmeaustausch wird so
eingestellt, dass die Körpertemperatur in einem engen Bereich
stabilisiert wird  Thermorezeptoren sind temperaturempfindliche Strukturen in Haut, Schleimhäuten, Gehirn. Wärme- und Kältefühler in der Haut sind freie Nervenendigungen. Besonders
zahlreich sind temperaturempfindliche Zonen im Gesicht, insbesondere
in der Mundregion (hohes Auflösungsvermögen). Kälte- (10-40°C, maximale
Empfindlichkeit um 25°C), Wärme- (30-45°C) und Schmerzrezeptoren (unter
10°C und über 45°C) haben temperaturabhängiges
Empfindlichkeitsverhalten. Reizung peripherer Kälterezeptoren erhöht
den hypothalamischen Schwellenwert, ab dem Wärmeabgabe angeregt wird,
und regt die Wärmeproduktion an (Kältezittern, hormonelle Umstellung). Anregung
zentraler Wärmerezeptoren (Hypothalamus) bewirkt Wärmeabgabe (kutane
Vasodilatation) und Verhaltensänderungen (Benetzung der Haut, Aufsuchen
kühler Orte)
Thermorezeptoren sind temperaturempfindliche Strukturen in Haut, Schleimhäuten, Gehirn. Wärme- und Kältefühler in der Haut sind freie Nervenendigungen. Besonders
zahlreich sind temperaturempfindliche Zonen im Gesicht, insbesondere
in der Mundregion (hohes Auflösungsvermögen). Kälte- (10-40°C, maximale
Empfindlichkeit um 25°C), Wärme- (30-45°C) und Schmerzrezeptoren (unter
10°C und über 45°C) haben temperaturabhängiges
Empfindlichkeitsverhalten. Reizung peripherer Kälterezeptoren erhöht
den hypothalamischen Schwellenwert, ab dem Wärmeabgabe angeregt wird,
und regt die Wärmeproduktion an (Kältezittern, hormonelle Umstellung). Anregung
zentraler Wärmerezeptoren (Hypothalamus) bewirkt Wärmeabgabe (kutane
Vasodilatation) und Verhaltensänderungen (Benetzung der Haut, Aufsuchen
kühler Orte)  Thermogenese erfolgt “zitterfrei” (Zellstoffwechsel im gesamten Körper), teils unter nervöser (Noradrenalin) und humoraler Kontrolle (Schilddrüsenhormone, Irisin, natriuretische Peptide) und durch Aktivierung der Skelettmuskeln (u.a. Kältezittern).
Braunes Fettgewebe enthält Thermogenin (uncoupling protein UPC1), das in Mitochondrien den Wiedereintritt von Protonen in die
Matrix kurzschließt und die gewonnene Energie statt
für die ATP-Synthese zur Erwärmung nutzt. Die Körpertemperatur bleibt unverändert, wenn
Wärmezufuhr und Wärmeabgabe gleich groß sind. Die Wärmebildung
erwachsener Personen beträgt in Ruhe ~80 Cal/h; die
Wärme wird über den Blutkreislauf auf die
Körperoberfläche verteilt. Der Hauptteil
der Wärmeproduktion erfolgt im Körperkern (Kopf-, Brust-, Bauch- und
Beckeneingeweide, arbeitende Muskulatur). Die Ausdehnung der
Körperschale nimmt bei körperlicher Ruhe in kühler Umgebung zu. Durch Gegenstrom-Wärmeaustausch (arterio-venösen
Wärmeshunt) wird arterielles Blut durch venöses abgekühlt, venöses
durch arterielles erwärmt (geringer Wärmeverlust)
Thermogenese erfolgt “zitterfrei” (Zellstoffwechsel im gesamten Körper), teils unter nervöser (Noradrenalin) und humoraler Kontrolle (Schilddrüsenhormone, Irisin, natriuretische Peptide) und durch Aktivierung der Skelettmuskeln (u.a. Kältezittern).
Braunes Fettgewebe enthält Thermogenin (uncoupling protein UPC1), das in Mitochondrien den Wiedereintritt von Protonen in die
Matrix kurzschließt und die gewonnene Energie statt
für die ATP-Synthese zur Erwärmung nutzt. Die Körpertemperatur bleibt unverändert, wenn
Wärmezufuhr und Wärmeabgabe gleich groß sind. Die Wärmebildung
erwachsener Personen beträgt in Ruhe ~80 Cal/h; die
Wärme wird über den Blutkreislauf auf die
Körperoberfläche verteilt. Der Hauptteil
der Wärmeproduktion erfolgt im Körperkern (Kopf-, Brust-, Bauch- und
Beckeneingeweide, arbeitende Muskulatur). Die Ausdehnung der
Körperschale nimmt bei körperlicher Ruhe in kühler Umgebung zu. Durch Gegenstrom-Wärmeaustausch (arterio-venösen
Wärmeshunt) wird arterielles Blut durch venöses abgekühlt, venöses
durch arterielles erwärmt (geringer Wärmeverlust) Wärmeabgabe erfolgt durch Radiation (Infrarotstrahlung) proportional zur 4. Potenz des Temperaturunterschiedes zwischen strahlenden und empfangenden Körpern; Konduktion (Wärmeleitung von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände); Evaporation (Verdunstung, Verdampfung) von Wasser auf der Haut und über die Atemwege (560 Cal pro l Wasser). Leitung und Verdunstung werden unterstützt durch Konvektion (Wind, Wasserströmung) - der konvektive Wärmetransfer ist in Wasser ~100-fach größer als in Luft (rasches Auskühlen)
Wärmeabgabe erfolgt durch Radiation (Infrarotstrahlung) proportional zur 4. Potenz des Temperaturunterschiedes zwischen strahlenden und empfangenden Körpern; Konduktion (Wärmeleitung von Haut auf umgebende Luft, Flüssigkeit oder Gegenstände); Evaporation (Verdunstung, Verdampfung) von Wasser auf der Haut und über die Atemwege (560 Cal pro l Wasser). Leitung und Verdunstung werden unterstützt durch Konvektion (Wind, Wasserströmung) - der konvektive Wärmetransfer ist in Wasser ~100-fach größer als in Luft (rasches Auskühlen) Die
Behaglichkeitstemperatur hängt ab von Luftfeuchtigkeit,
Windgeschwindigkeit, Temperatur umgebender Gegenstände,
subkutanem Fett, körperlicher Arbeit.
Lang andauernder Kälteeinfluss regt den Stoffwechsel über gesteigerte
Schilddrüsenaktivität an, plötzliche Abkühlung führt zu Kältezittern,
der Sympathikus verringert den Wärmeverlust durch Vasokonstriktion
(maximal bei ~30°C: physiologisches Perfusionsminimum). Unter 15°C
Hauttemperatur kann es - vor allem nach Akklimatisation - zu
periodischer Gefäßweitung kommen (Lewis-Reaktion, Hunter's response),
was Kälteschäden (Frostbeulen) vorbeugt
Die
Behaglichkeitstemperatur hängt ab von Luftfeuchtigkeit,
Windgeschwindigkeit, Temperatur umgebender Gegenstände,
subkutanem Fett, körperlicher Arbeit.
Lang andauernder Kälteeinfluss regt den Stoffwechsel über gesteigerte
Schilddrüsenaktivität an, plötzliche Abkühlung führt zu Kältezittern,
der Sympathikus verringert den Wärmeverlust durch Vasokonstriktion
(maximal bei ~30°C: physiologisches Perfusionsminimum). Unter 15°C
Hauttemperatur kann es - vor allem nach Akklimatisation - zu
periodischer Gefäßweitung kommen (Lewis-Reaktion, Hunter's response),
was Kälteschäden (Frostbeulen) vorbeugt Erhöhung des hypothalamischen Sollwerts für die Körpertemperatur (durch Pyrogene wie Prostaglandin E2) löst Fieber aus. Das verstärkt die Immunabwehr, belastet aber Stoffwechsel und Kreislauf. Die
fieberverursachenden Mechanismen sind
selbstbegrenzend (nicht über 41°C). Verschwinden der Pyrogene (Sollwertkorrektur) steigert
die Wärmeabgabe (“Gesundschwitzen”), bis Normaltemperatur erreicht ist. - Hyperthermie
entsteht (im Gegensatz zu Fieber) nicht durch Verstellung des
hypothalamischen Sollwertes, sondern durch Imbalance zwischen
Wärmezufuhr und Wärmeabfuhr: Heiße Umgebung, Muskelarbeit
(vorübergehend bis ~40°C physiologisch) oder Dehydrierung (mangelnde Schweißbildung).
Ab 38°C Kerntemperatur im Ruhezustand kann Hitzekollaps auftreten, bei Muskelarbeit wegen der Muskelpumpe erst bei höheren Werten - hier droht Hitzschlag bei Gehirntemperaturen über 40°C. Die Stoffwechselvorgänge (Herzfrequenz) steigen bei Temperaturanstieg um 4°C um etwa 50%
Erhöhung des hypothalamischen Sollwerts für die Körpertemperatur (durch Pyrogene wie Prostaglandin E2) löst Fieber aus. Das verstärkt die Immunabwehr, belastet aber Stoffwechsel und Kreislauf. Die
fieberverursachenden Mechanismen sind
selbstbegrenzend (nicht über 41°C). Verschwinden der Pyrogene (Sollwertkorrektur) steigert
die Wärmeabgabe (“Gesundschwitzen”), bis Normaltemperatur erreicht ist. - Hyperthermie
entsteht (im Gegensatz zu Fieber) nicht durch Verstellung des
hypothalamischen Sollwertes, sondern durch Imbalance zwischen
Wärmezufuhr und Wärmeabfuhr: Heiße Umgebung, Muskelarbeit
(vorübergehend bis ~40°C physiologisch) oder Dehydrierung (mangelnde Schweißbildung).
Ab 38°C Kerntemperatur im Ruhezustand kann Hitzekollaps auftreten, bei Muskelarbeit wegen der Muskelpumpe erst bei höheren Werten - hier droht Hitzschlag bei Gehirntemperaturen über 40°C. Die Stoffwechselvorgänge (Herzfrequenz) steigen bei Temperaturanstieg um 4°C um etwa 50%  Hypothermie
(Körperkerntemperatur <35°C) entsteht - bei gleich bleibendem
Sollwert - wenn die Wärmeabgabe die Wärmezufuhr übersteigt, sie
senkt den Sauerstoffverbrauch und verlängert die
Ischämie-Toleranzzeit vor allem des Gehirns (~3 min bei 37°C, bei Abkühlung auf 20°C ~20 min, Q10-Wert zwischen 2 und 3)
Hypothermie
(Körperkerntemperatur <35°C) entsteht - bei gleich bleibendem
Sollwert - wenn die Wärmeabgabe die Wärmezufuhr übersteigt, sie
senkt den Sauerstoffverbrauch und verlängert die
Ischämie-Toleranzzeit vor allem des Gehirns (~3 min bei 37°C, bei Abkühlung auf 20°C ~20 min, Q10-Wert zwischen 2 und 3) 